
विषय
- कारण
- लक्षण
- परीक्षा और परीक्षण
- इलाज
- सहायता समूहों
- आउटलुक (प्रग्नोसिस)
- संभव जटिलताओं
- मेडिकल प्रोफेशनल से कब संपर्क करना है
- निवारण
- वैकल्पिक नाम
- रोगी के निर्देश
- इमेजिस
- संदर्भ
- समीक्षा दिनांक 1/14/2018
एंडोमेट्रियल कैंसर वह कैंसर है जो एंडोमेट्रियम, गर्भाशय (गर्भ) के अस्तर में शुरू होता है।
कारण
एंडोमेट्रियल कैंसर गर्भाशय कैंसर का सबसे आम प्रकार है। एंडोमेट्रियल कैंसर का सही कारण ज्ञात नहीं है। एस्ट्रोजन हार्मोन का बढ़ा हुआ स्तर भूमिका निभा सकता है। यह गर्भाशय के अस्तर के निर्माण को उत्तेजित करता है। इससे एंडोमेट्रियम और कैंसर की अधिकता हो सकती है।
एंडोमेट्रियल कैंसर के अधिकांश मामले 60 से 70 वर्ष की आयु के बीच होते हैं। 40 वर्ष की आयु से पहले कुछ मामले हो सकते हैं।
आपके हार्मोन से संबंधित निम्नलिखित कारक एंडोमेट्रियल कैंसर के लिए आपके जोखिम को बढ़ाते हैं:
- प्रोजेस्टेरोन के उपयोग के बिना एस्ट्रोजेन रिप्लेसमेंट थेरेपी
- एंडोमेट्रियल पॉलीप्स का इतिहास
- अधूरा समय
- कभी गर्भवती नहीं होना
- मोटापा
- मधुमेह
- पॉलीसिस्टिक अंडाशय सिंड्रोम (पीसीओएस)
- कम उम्र में माहवारी शुरू होना (12 वर्ष की आयु से पहले)
- 50 साल की उम्र के बाद रजोनिवृत्ति शुरू करना
- Tamoxifen, स्तन कैंसर के इलाज के लिए इस्तेमाल की जाने वाली दवा
निम्नलिखित स्थितियों वाली महिलाएं एंडोमेट्रियल कैंसर के लिए एक उच्च जोखिम में प्रतीत होती हैं:
- कोलोन या स्तन कैंसर
- पित्ताशय का रोग
- उच्च रक्त चाप
लक्षण
एंडोमेट्रियल कैंसर के लक्षणों में शामिल हैं:
- योनि से असामान्य रक्तस्राव, जिसमें पीरियड्स के बीच रक्तस्राव या रजोनिवृत्ति के बाद खून बहना शामिल है
- 40 वर्ष की आयु के बाद योनि से रक्तस्राव का बहुत लंबा, भारी, या बार-बार आना
- पेट के निचले हिस्से में दर्द या पेल्विक ऐंठन
परीक्षा और परीक्षण
बीमारी के शुरुआती चरणों के दौरान, एक पैल्विक परीक्षा अक्सर सामान्य होती है।
- उन्नत चरणों में, गर्भाशय या आसपास की संरचनाओं के आकार, आकार, या महसूस में बदलाव हो सकते हैं।
- पैप स्मीयर (एंडोमेट्रियल कैंसर के लिए संदेह पैदा कर सकता है, लेकिन इसका निदान नहीं करता है)
आपके लक्षणों और अन्य निष्कर्षों के आधार पर, अन्य परीक्षणों की आवश्यकता हो सकती है। कुछ आपके स्वास्थ्य देखभाल प्रदाता के कार्यालय में किए जा सकते हैं। दूसरों को अस्पताल या सर्जिकल सेंटर में किया जा सकता है:
- एंडोमेट्रियल बायोप्सी: एक छोटे या पतले कैथेटर (ट्यूब) का उपयोग करके, ऊतक को गर्भाशय (एंडोमेट्रियम) के अस्तर से लिया जाता है। इसे एक माइक्रोस्कोप के नीचे देखा जाता है।
- हिस्टेरोस्कोपी: एक पतली दूरबीन जैसी डिवाइस को योनि और गर्भाशय ग्रीवा के उद्घाटन के माध्यम से डाला जाता है। यह प्रदाता को गर्भाशय के अंदर देखने की सुविधा देता है।
- अल्ट्रासाउंड: पैल्विक अंगों की तस्वीर बनाने के लिए ध्वनि तरंगों का उपयोग किया जाता है। अल्ट्रासाउंड abdominally या योनि रूप से किया जा सकता है।
- सोनोहिस्टेरोग्राफी: द्रव को एक पतली ट्यूब के माध्यम से गर्भाशय में रखा जाता है, जबकि योनि अल्ट्रासाउंड छवियां गर्भाशय से बनी होती हैं।
- चुंबकीय अनुनाद इमेजिंग (एमआरआई): इस इमेजिंग परीक्षण में, आंतरिक अंगों की छवियों को बनाने के लिए शक्तिशाली मैग्नेट का उपयोग किया जाता है।
यदि कैंसर पाया जाता है, तो यह देखने के लिए इमेजिंग परीक्षण किए जा सकते हैं कि क्या कैंसर शरीर के अन्य भागों में फैल गया है। इसे स्टेजिंग कहा जाता है।
एंडोमेट्रियल कैंसर के चरण हैं:
- स्टेज 1: कैंसर केवल गर्भाशय में होता है।
- स्टेज 2: कैंसर गर्भाशय और गर्भाशय ग्रीवा में होता है।
- चरण 3: कैंसर गर्भाशय के बाहर फैल गया है, लेकिन सच्चे श्रोणि क्षेत्र से परे नहीं। कैंसर श्रोणि में लिम्फ नोड्स या महाधमनी के पास (पेट में प्रमुख धमनी) को शामिल कर सकता है।
- स्टेज 4: कैंसर आंत्र, मूत्राशय, पेट, या अन्य अंगों की आंतरिक सतह तक फैल गया है।
कैंसर को ग्रेड 1, 2 या 3 के रूप में भी वर्णित किया गया है। ग्रेड 1 सबसे कम आक्रामक है, और ग्रेड 3 सबसे आक्रामक है। आक्रामक का मतलब है कि कैंसर बढ़ता है और जल्दी से फैलता है।
इलाज
उपचार के विकल्पों में शामिल हैं:
- सर्जरी
- विकिरण उपचार
- कीमोथेरपी
प्रारंभिक चरण 1 कैंसर वाली महिलाओं में गर्भाशय (हिस्टेरेक्टॉमी) को हटाने के लिए सर्जरी की जा सकती है। डॉक्टर ट्यूब और अंडाशय को भी हटा सकते हैं।
विकिरण चिकित्सा के साथ संयुक्त सर्जरी एक अन्य उपचार विकल्प है। इसका उपयोग अक्सर महिलाओं के लिए किया जाता है:
- स्टेज 1 रोग जिसमें वापसी की उच्च संभावना है, लिम्फ नोड्स में फैल गया है, या एक ग्रेड 2 या 3 है
- स्टेज 2 की बीमारी
कीमोथेरेपी या हार्मोनल थेरेपी को कुछ मामलों में माना जा सकता है, जो अक्सर स्टेज 3 और 4 बीमारी वाले लोगों के लिए होती हैं।
सहायता समूहों
आप कैंसर सहायता समूह में शामिल होकर बीमारी के तनाव को कम कर सकते हैं। दूसरों के साथ साझा करना जिनके पास सामान्य अनुभव और समस्याएं हैं, आपको अकेले महसूस नहीं करने में मदद कर सकते हैं।
आउटलुक (प्रग्नोसिस)
एंडोमेट्रियल कैंसर का आमतौर पर प्रारंभिक चरण में निदान किया जाता है।
यदि कैंसर नहीं फैला है, तो 95% महिलाएं 5 साल बाद जीवित हैं। यदि कैंसर दूर के अंगों में फैल गया है, तो लगभग 25% महिलाएं 5 साल बाद भी जीवित हैं।
संभव जटिलताओं
जटिलताओं में निम्नलिखित में से कोई भी शामिल हो सकता है:
- रक्त की कमी के कारण एनीमिया (निदान से पहले)
- गर्भाशय का छिद्र (छेद), जो एक डी और सी या एंडोमेट्रियल बायोप्सी के दौरान हो सकता है
- सर्जरी, विकिरण और कीमोथेरेपी से समस्याएं
मेडिकल प्रोफेशनल से कब संपर्क करना है
यदि आपके पास निम्नलिखित में से कोई भी हो, तो अपने प्रदाता के साथ नियुक्ति के लिए कॉल करें:
- रजोनिवृत्ति की शुरुआत के बाद होने वाली कोई भी रक्तस्राव या स्पॉटिंग
- संभोग या douching के बाद रक्तस्राव या धब्बा
- 7 दिनों से अधिक समय तक चलने वाली रक्तस्राव
- पीरियड्स जो हर 21 दिन या उससे पहले होते हैं
- रजोनिवृत्ति के बाद नया निर्वहन शुरू हो गया है
- पैल्विक दर्द या ऐंठन जो दूर नहीं जाती है
निवारण
एंडोमेट्रियल (गर्भाशय) कैंसर के लिए कोई प्रभावी जांच परीक्षण नहीं है।
एंडोमेट्रियल कैंसर के जोखिम वाले कारकों का महिलाओं को अपने डॉक्टरों द्वारा बारीकी से पालन किया जाना चाहिए। इसमें वे महिलाएँ शामिल हैं जो ले रही हैं:
- प्रोजेस्टेरोन थेरेपी के बिना एस्ट्रोजेन रिप्लेसमेंट थेरेपी
- 2 से अधिक वर्षों के लिए Tamoxifen
बार-बार पैल्विक परीक्षा, पैप स्मीयर, योनि अल्ट्रासाउंड और एंडोमेट्रियल बायोप्सी को कुछ मामलों में माना जा सकता है।
एंडोमेट्रियल कैंसर के जोखिम को कम किया जाता है:
- एक सामान्य वजन बनाए रखना
- एक वर्ष से अधिक के लिए गर्भनिरोधक गोलियों का उपयोग करना
वैकल्पिक नाम
एंडोमेट्रियल एडेनोकार्सिनोमा; गर्भाशय एडेनोकार्सिनोमा; गर्भाशय कर्क रोग; एडेनोकार्सिनोमा - एंडोमेट्रियम; एडेनोकार्सिनोमा - गर्भाशय; कैंसर - गर्भाशय; कैंसर - एंडोमेट्रियल; गर्भाशय कॉर्पस कैंसर
रोगी के निर्देश
- हिस्टेरेक्टॉमी - पेट - निर्वहन
- हिस्टेरेक्टॉमी - लैप्रोस्कोपिक - निर्वहन
- हिस्टेरेक्टॉमी - योनि - निर्वहन
- श्रोणि विकिरण - निर्वहन
इमेजिस

पेल्विक लेप्रोस्कोपी
महिला प्रजनन शरीर रचना विज्ञान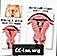
डी और सी
एंडोमेट्रियल बायोप्सी
गर्भाशय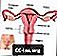
गर्भाशय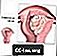
अंतर्गर्भाशयकला कैंसर
संदर्भ
बोगस जेएफ, किलगोर जेई। गर्भाशय कर्क रोग। इन: निडरहुबर जेई, आर्मिटेज जो, डोरशो जेएच, कस्तान एमबी, टेपर जेई, एड। एबेलॉफ़ की क्लिनिकल ऑन्कोलॉजी। 5 वां संस्करण। फिलाडेल्फिया, पीए: एल्सेवियर सॉन्डर्स; 2014: चैप 88।
मॉरिस पी, लेरी ए, क्रेतुज़बर्ग सी, अबू-रुस्तम एन, दारई ई। एंडोमेट्रियल कैंसर। चाकू। 2016; 387 (10023): 1094-1108। PMID: 26354523 www.ncbi.nlm.nih.gov/pubmed/26354523
राष्ट्रीय कैंसर संस्थान की वेबसाइट। एंडोमेट्रियल कैंसर उपचार उपचार (PDQ) - स्वास्थ्य पेशेवर संस्करण। www.cancer.gov/types/uterine/hp/endometrial-treatment-pdq। 19 जनवरी, 2018 अपडेट किया गया। 9 फरवरी, 2018 को एक्सेस किया गया।
राष्ट्रीय व्यापक कैंसर नेटवर्क वेबसाइट। ऑन्कोलॉजी में एनसीसीएन नैदानिक अभ्यास दिशानिर्देश (एनसीसीएन दिशानिर्देश): गर्भाशय नियोप्लाज्म। संस्करण 1. 2018. www.nccn.org/professionals/physician_gls/pdf/uterine.pdf। 13 अक्टूबर 2017 को अपडेट किया गया। 28 मार्च 2018 को एक्सेस किया गया।
सिलासी डी-ए, एज़ोडी एम। कैंसर एंडोमेट्रियम का। इन: केलरमैन आरडी, बोप ईटी, एड। कॉन की करंट थेरेपी 2018। फिलाडेल्फिया, पीए: एल्सेवियर सॉन्डर्स; 2018: 1084-1086।
समीक्षा दिनांक 1/14/2018
द्वारा पोस्ट किया गया: जॉन डी। जैकबसन, एमडी, प्रसूति और स्त्री रोग के प्रोफेसर, लोमा लिंडा यूनिवर्सिटी स्कूल ऑफ मेडिसिन, लोमा लिंडा सेंटर फॉर फर्टिलिटी, लोमा लिंडा, सीए। डेविड ज़िवे, एमडी, एमएचए, मेडिकल डायरेक्टर, ब्रेंडा कॉनवे, संपादकीय निदेशक, और ए.डी.एम.एम. द्वारा भी समीक्षा की गई। संपादकीय टीम।