विषय
- कारण
- लक्षण
- परीक्षा और परीक्षण
- इलाज
- आउटलुक (प्रग्नोसिस)
- संभव जटिलताओं
- मेडिकल प्रोफेशनल से कब संपर्क करना है
- निवारण
- वैकल्पिक नाम
- इमेजिस
- संदर्भ
- समीक्षा दिनांक 9/27/2017
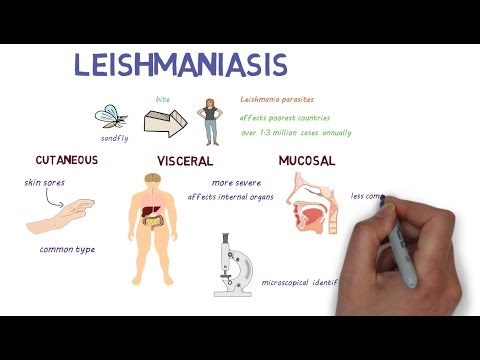
लीशमैनियासिस एक संक्रामक बीमारी है जो मादा सैंडफ्लाई के काटने से फैलती है।
कारण
लीशमैनियासिस एक छोटे परजीवी के कारण होता है जिसे लीशमैनिया प्रोटोजोआ कहा जाता है। प्रोटोजोआ एक कोशिका वाले जीव हैं।
लीशमैनियासिस के विभिन्न रूप हैं।
- त्वचीय लीशमैनियासिस त्वचा और श्लेष्म झिल्ली को प्रभावित करता है। त्वचा के घाव आमतौर पर सैंडबीट के काटने के स्थान पर शुरू होते हैं। कुछ लोगों में, श्लेष्म झिल्ली पर घाव हो सकते हैं।
- प्रणालीगत, या आंत, लीशमैनियासिस पूरे शरीर को प्रभावित करता है। यह प्रपत्र 2 से 8 महीने के बाद होता है जब किसी व्यक्ति को बालूशाही द्वारा काट लिया जाता है। ज्यादातर लोगों को त्वचा में खराश होना याद नहीं है। यह प्रपत्र घातक जटिलताओं को जन्म दे सकता है। परजीवी रोग से लड़ने वाली कोशिकाओं की संख्या को कम करके प्रतिरक्षा प्रणाली को नुकसान पहुंचाते हैं।
ऑस्ट्रेलिया और अंटार्कटिका को छोड़कर सभी महाद्वीपों पर लीशमैनियासिस के मामले दर्ज किए गए हैं। अमेरिका में, लीशमैनियासिस मेक्सिको और दक्षिण अमेरिका में पाया जा सकता है। लीशमनियासिस की रिपोर्ट फ़ारस की खाड़ी से लौट रहे सैन्य कर्मियों में हुई है।
लक्षण
त्वचीय लीशमैनियासिस के लक्षण इस बात पर निर्भर करते हैं कि घाव कहाँ स्थित हैं और इसमें शामिल हो सकते हैं:
- साँस लेने में कठिनाई
- त्वचा के घाव, जो एक त्वचा अल्सर बन सकता है जो बहुत धीरे-धीरे ठीक करता है
- रूखी नाक, बहती नाक और नाक से खून आना
- निगलने में कठिनाई
- मुंह, जीभ, मसूड़ों, होंठ, नाक और आंतरिक नाक में अल्सर और दूर (क्षरण)
बच्चों में प्रणालीगत आंत का संक्रमण आमतौर पर अचानक से शुरू होता है:
- खांसी
- दस्त
- बुखार
- उल्टी
वयस्कों को आमतौर पर 2 सप्ताह से 2 महीने तक बुखार रहता है, साथ ही थकान, कमजोरी और भूख कम लगना जैसे लक्षण दिखाई देते हैं। बीमारी बढ़ने पर कमजोरी बढ़ जाती है।
प्रणालीगत आंतों के लीशमैनियासिस के अन्य लक्षणों में शामिल हो सकते हैं:
- पेट की परेशानी
- बुखार जो हफ्तों तक रहता है; चक्र में आ सकते हैं और जा सकते हैं
- रात को पसीना
- स्कैलिक, ग्रे, डार्क, ऐशेन स्किन
- बालो का झड़ना
- वजन घटना
परीक्षा और परीक्षण
आपका स्वास्थ्य देखभाल प्रदाता आपकी जांच करेगा और पा सकता है कि आपके प्लीहा, यकृत और लिम्फ नोड्स बढ़े हुए हैं। आपसे पूछा जाएगा कि क्या आपको सैंडफली द्वारा काटे जाने की याद है या यदि आप ऐसे क्षेत्र में हैं जहां लीशमैनियासिस आम है।
हालत का निदान करने के लिए किए जाने वाले टेस्ट में शामिल हैं:
- तिल्ली और संस्कृति की बायोप्सी
- अस्थि मज्जा बायोप्सी और संस्कृति
- प्रत्यक्ष एग्लूटिनेशन एसे
- अप्रत्यक्ष इम्यूनोफ्लोरेसेंट एंटीबॉडी परीक्षण
- लीशमैनिया-विशिष्ट पीसीआर परीक्षण
- जिगर की बायोप्सी और संस्कृति
- लिम्फ नोड बायोप्सी और संस्कृति
- मोंटेनेग्रो त्वचा परीक्षण (संयुक्त राज्य में अनुमोदित नहीं)
- त्वचा की बायोप्सी और संस्कृति
किए जाने वाले अन्य परीक्षणों में शामिल हैं:
- पूर्ण रक्त गणना
- सीरोलोगिक परीक्षण
- सीरम एल्ब्युमिन
- सीरम इम्युनोग्लोबुलिन का स्तर
- सीरम प्रोटीन
इलाज
एंटीमोनी युक्त यौगिकों वाली दवाएं लीशमैनियासिस के इलाज के लिए इस्तेमाल की जाने वाली मुख्य दवाएं हैं। इसमें शामिल है:
- मेगलुमिन एंटिमोनीट
- सोडियम स्टिबोग्लुकोनेट
इस्तेमाल की जा सकने वाली अन्य दवाओं में शामिल हैं:
- एम्फोटेरिसिन बी
- ketoconazole
- पिलाने
- Paromomycin
- Pentamidine
चेहरे पर घावों (त्वचीय लीशमैनियासिस) के कारण होने वाले विकार को ठीक करने के लिए प्लास्टिक सर्जरी की आवश्यकता हो सकती है।
आउटलुक (प्रग्नोसिस)
उचित चिकित्सा के साथ इलाज की दर अधिक होती है, खासकर जब प्रतिरक्षा प्रणाली क्षतिग्रस्त होने से पहले उपचार शुरू किया जाता है। त्वचीय लीशमैनियासिस के कारण विकृति हो सकती है।
मृत्यु आमतौर पर जटिलताओं के कारण होती है (जैसे अन्य संक्रमण), बजाय बीमारी से ही। मृत्यु अक्सर 2 साल के भीतर होती है।
संभव जटिलताओं
लीशमैनियासिस निम्नलिखित हो सकता है:
- रक्तस्राव (रक्तस्राव)
- प्रतिरक्षा प्रणाली को नुकसान के कारण घातक संक्रमण
- चेहरे का विन्यास
मेडिकल प्रोफेशनल से कब संपर्क करना है
अपने प्रदाता से संपर्क करें यदि आपके पास एक क्षेत्र का दौरा करने के बाद लीशमैनियासिस के लक्षण हैं, जहां बीमारी होने के लिए जाना जाता है।
निवारण
बालू के काटने से बचने के उपाय करना, लीशमैनियासिस को रोकने में मदद कर सकता है:
- बिस्तर के चारों ओर महीन जाली लगाना (जिन क्षेत्रों में बीमारी होती है)
- स्क्रीनिंग खिड़कियां
- कीट विकर्षक पहने हुए
- सुरक्षात्मक कपड़े पहने हुए
सैंडफाइल्स को कम करने के लिए सार्वजनिक स्वास्थ्य उपाय महत्वपूर्ण हैं। कोई वैक्सीन या दवाएं नहीं हैं जो लीशमैनियासिस को रोकती हैं।
वैकल्पिक नाम
कालाजार; त्वचीय लीशमैनियासिस; आंत का लीशमैनियासिस; पुरानी दुनिया लीशमैनियासिस; नई दुनिया लीशमनियासिस
इमेजिस
Leishmaniasis
लीशमैनियासिस, मेक्सिकाना - गाल पर घाव
उंगली पर लीशमनियासिस
लीशमैनिया पैनामेन्सिस पैर पर
लीशमैनिया पैनामेंसिस - क्लोज़-अप
संदर्भ
बोएलेर्ट एम, सुंदर एस। लीशमैनियासिस। इन: फर्रार जे, होट्ज पीजे, जुंगहंस टी, कांग जी, लालो डी, व्हाइट एनजे, एड। मैनसन के उष्णकटिबंधीय रोग। 23 वां संस्करण। फिलाडेल्फिया, पीए: एल्सेवियर सॉन्डर्स; 2014: चैप 47।
मैगिल ए जे। लीशमैनिया प्रजाति। में: बेनेट जेई, डोलिन आर, ब्लेजर एमजे, एड। मैंडेल, डगलस और बेनेट के सिद्धांत और संक्रामक रोगों का अभ्यास, अद्यतित संस्करण। 8 वां संस्करण। फिलाडेल्फिया, पीए: एल्सेवियर सॉन्डर्स; 2015: चैप 277।
समीक्षा दिनांक 9/27/2017
अपडेट किया गया: जतिन एम। व्यास, एमडी, पीएचडी, मेडिसिन में सहायक प्रोफेसर, हार्वर्ड मेडिकल स्कूल; मेडिसिन में सहायक, संक्रामक रोग विभाग, मेडिसिन विभाग, मैसाचुसेट्स जनरल अस्पताल, बोस्टन, एमए। डेविड ज़िवे, एमडी, एमएचए, मेडिकल डायरेक्टर, ब्रेंडा कॉनवे, संपादकीय निदेशक, और ए.डी.एम.एम. द्वारा भी समीक्षा की गई। संपादकीय टीम।