
विषय
यदि आप या आपके चिकित्सक आपकी त्वचा पर एक असामान्यता पाते हैं जो त्वचा कैंसर हो सकता है, तो कैंसर के प्रकार और सीमा दोनों को निर्धारित करने के लिए एक बायोप्सी की आवश्यकता होती है। यदि एक बेसल सेल कार्सिनोमा या स्क्वैमस सेल कार्सिनोमा का संदेह होता है, तो एक साधारण दाढ़ी या पंच बायोप्सी अक्सर की जाती है, लेकिन अगर यह मेलेनोमा हो सकता है तो एक एक्सिसनल बायोप्सी आमतौर पर बेहतर विकल्प है। फैलने वाले मेलानोमा और स्क्वैमस सेल कैंसर के लिए, रोग के चरण को निर्धारित करने के लिए सीटी, एमआरआई, पीईटी, और / या एक प्रहरी नोड बायोप्सी जैसे अन्य परीक्षणों की आवश्यकता हो सकती है।
शारीरिक परीक्षा
यदि आप एक असामान्य त्वचा के घाव का विकास करते हैं, तो आप अपने प्राथमिक देखभाल चिकित्सक या त्वचा विशेषज्ञ, एक चिकित्सक को देख सकते हैं जो त्वचा रोगों में माहिर हैं। उन लोगों के लिए जिनके पास त्वचा का एक घाव है जो मेलेनोमा हो सकता है, हालांकि, किसी भी परीक्षण से पहले अक्सर एक त्वचा विशेषज्ञ के लिए रेफरल की सिफारिश की जाती है (जैसे कि बायोप्सी)।
आपका डॉक्टर पहले आपकी संदिग्ध खोज, साथ ही एक सामान्य त्वचा परीक्षा की सावधानीपूर्वक त्वचा की जांच करेगा। यह महत्वपूर्ण है, अन्य त्वचा निष्कर्षों के रूप में, जैसे कि कई मोल्स की उपस्थिति, इस संभावना को बढ़ा सकती है कि आपकी त्वचा का घाव एक त्वचा कैंसर है।
नग्न आंखों के साथ आपकी त्वचा के घाव का अध्ययन करने के अलावा, आपका डॉक्टर डर्मस्कोप का उपयोग भी कर सकता है, एक विशेष उपकरण जो त्वचा को बड़ा करता है, करीब से देखने के लिए। वह जो भी देखता है वह आगे मूल्यांकन का संकेत दे सकता है।
त्वचा कैंसर डॉक्टर चर्चा गाइड
अपने अगले डॉक्टर की नियुक्ति के लिए हमारे प्रिंट करने योग्य मार्गदर्शिका प्राप्त करें जिससे आपको सही सवाल पूछने में मदद मिल सके।

प्रक्रियाएं
दुर्भाग्य से, त्वचा कैंसर का निश्चित रूप से निदान करने का एकमात्र तरीका बायोप्सी करना है। आपका चिकित्सक यह कदम सुझा सकता है यदि वह पसंद नहीं करता है जो वह आपकी शारीरिक परीक्षा के दौरान देखता है।
आपके लिए अनुशंसित त्वचा बायोप्सी विकल्प आपके डॉक्टर की विशेषज्ञता और त्वचा के कैंसर के प्रकार के आधार पर अलग-अलग होंगे। यदि कुछ बेसल सेल कार्सिनोमा या स्क्वैमस सेल कार्सिनोमा का संदेह है, तो कुछ प्राथमिक देखभाल चिकित्सक बायोप्सी करने में सहज होते हैं, जबकि अन्य आपको त्वचा विशेषज्ञ से संदर्भित करेंगे। किसी भी प्रकार के चिकित्सक के साथ, बायोप्सी उस समय की जा सकती है जब किसी ने सुझाव दिया हो या अनुवर्ती यात्रा में। यदि एक मेलेनोमा का संदेह है, तो यह संभावना है कि बाद में यह करने के लिए एक नियुक्ति की स्थापना की जाएगी, क्योंकि एक विस्तृत बहिरंग बायोप्सी (और कभी-कभी एक प्रहरी नोड बायोप्सी) की आवश्यकता हो सकती है, और ये प्रक्रियाएं अधिक शामिल हैं अन्य।
बायोप्सी किए जाने के बाद, ऊतक को मूल्यांकन के लिए एक रोगविज्ञानी के पास भेजा जाता है। आपके परिणामों में त्वचा कैंसर के प्रकार की जानकारी शामिल होगी, और यदि मेलेनोमा पाया जाता है, तो ट्यूमर की "माइटोटिक दर" या यह कितना आक्रामक दिखाई देता है, इसकी जानकारी शामिल होगी। ट्यूमर कोशिकाओं का आनुवंशिक परीक्षण भी किया जा सकता है।
शेव बायोप्सी
एक दाढ़ी की बायोप्सी सबसे आम प्रकार की बायोप्सी है जिसका उपयोग बेसल सेल या स्क्वैमस सेल कार्सिनस पर संदेह होने पर किया जाता है। एक शेव बायोप्सी में, त्वचा के घाव के नीचे के क्षेत्र को लिडोकेन से सुन्न किया जाता है और डॉक्टर दाढ़ी बनाने के लिए एक पतली, तेज ब्लेड का उपयोग करता है। किसी भी भाग या सभी असामान्य वृद्धि से। कभी-कभी दाढ़ी की बायोप्सी के बाद क्षेत्र को जला दिया जाता है।
एक दाढ़ी बायोप्सी का आमतौर पर उपयोग नहीं किया जाता है यदि मेलेनोमा का संदेह होता है, जब तक कि बायोप्सी ब्लेड गहराई से संदिग्ध क्षेत्र से नीचे नहीं जाएगा। ऐसा इसलिए है क्योंकि बायोप्सी के नमूने को मोटा होना चाहिए ताकि यह पता चल सके कि कैंसर ने त्वचा पर कितना गहरा आक्रमण किया है।
पंच बायोप्सी
एक पंच बायोप्सी में, त्वचा को लिडोकेन के साथ सुन्न किया जाता है और एक डॉक्टर ऊतक के टुकड़े को हटाने के लिए एक तेज, खोखले उपकरण का उपयोग करता है। पंच टूल को चिकित्सक द्वारा एक विशेष गहराई तक डाला जाता है और फिर ऊतक के एक सर्कल-आकार के नमूने को हटाने के लिए घुमाया जाता है।
बहिश्त बायोप्सी
एक बाह्य बायोप्सी में, एक असामान्य वृद्धि और आसपास के ऊतक के तहत पूरा क्षेत्र सुन्न हो जाता है। एक चीरा तब बनाया जाता है जिसमें वृद्धि और कुछ आसपास के ऊतक शामिल होते हैं। चूंकि एक एक्सिसनल बायोप्सी पूरे ट्यूमर को हटा देती है, यह संदिग्ध मेलानोमा के लिए बायोप्सी का पसंदीदा तरीका है, अगर यह किया जा सकता है।
यह बायोप्सी प्राप्त करने का सबसे अच्छा तरीका है यदि मेलेनोमा का संदेह है, क्योंकि यह मूल कैंसर और इसके आस-पास के ऊतकों को संरक्षित करता है ताकि ट्यूमर की गहराई का सटीक माप किया जा सके। कैंसर के स्थान और उसके आकार के आधार पर, हालांकि, एक बहिरंग बायोप्सी हमेशा संभव नहीं हो सकती है।
आकस्मिक बायोप्सी
एक समसामयिक बायोप्सी एक एक्सिसनल बायोप्सी के समान है, लेकिन केवल विकास का एक हिस्सा हटा दिया जाता है।
प्रहरी लिम्फ नोड बायोप्सी (लसीका मानचित्रण)
यदि आपके पास एक मेलेनोमा है जो 0.75 मिलीमीटर से अधिक मोटा है या पतला है लेकिन अल्सर है, तो एक उच्च माइटोटिक दर है (माइक्रोस्कोप के तहत अधिक आक्रामक दिखता है), या लिम्फोवस्कुलर आक्रमण (ट्यूमर के पास लिम्फ वाहिकाओं या रक्त वाहिकाओं में विस्तारित होता है), आपका त्वचा विशेषज्ञ एक प्रहरी नोड बायोप्सी की सिफारिश कर सकते हैं। यह एक विस्तृत स्थानीय excisional बायोप्सी (आदर्श) के रूप में एक ही समय में किया जा सकता है, या एक अलग प्रक्रिया के रूप में एक एक्सिशन के बाद किया जा सकता है।
एक प्रहरी लिम्फ नोड बायोप्सी के पीछे सिद्धांत यह है कि कैंसर एक विशिष्ट फैशन में निकलता है, जो प्रहरी नोड और फिर अन्य नोड्स के साथ शुरू होता है। चूंकि प्रहरी नोड या नोड्स कैंसर का पहला पड़ाव है, क्योंकि यह फैल रहा है, इन नोड्स में ट्यूमर कोशिकाओं की अनुपस्थिति यह इंगित करती है कि यह कैंसर की संभावना नहीं है, जिससे किसी भी लिम्फ नोड्स में अपना रास्ता बनाया गया है। यदि कैंसर संतरी नोड (एस) में पाया जाता है। ऐसी संभावना है कि यह अन्य नोड्स (या दूर के ऊतकों) तक फैल गया है।
इस प्रक्रिया में, मेलेनोमा (या जिस क्षेत्र में मेलेनोमा पाया गया था) को एनेस्थेटाइज़ किया जाता है और एक नीली डाई (आइसोसल्फान ब्लू) और एक रेडियोधर्मी डाई (टेक्नेटियम-लेबल वाले सल्फर कोलाइड) के साथ इंजेक्ट किया जाता है। इसके बाद रंजक को लिम्फैटिक्स के माध्यम से अवशोषित और फ़िल्टर्ड करने के लिए निकटतम लिम्फ नोड्स में समय दिया जाता है।
एक इमेजिंग अध्ययन जिसे लिम्फोसेन्टिग्राफी (रेडियोएक्टिव गतिविधि का पता लगाने वाला एक परीक्षण) कहा जाता है, तब किया जाता है ताकि सर्जन को पता चले कि प्रहरी नोड्स को कहां देखना है और जिसे हटाया जाना चाहिए (आमतौर पर एक से पांच को बायोप्सी किया जाता है)।
लिम्फ नोड्स को फिर "मैक्रोमेटास्टेस" (लिम्फ नोड्स में स्पष्ट ट्यूमर) या माइक्रोमास्टेसिस (लिम्फ नोड में ट्यूमर कोशिकाएं जो केवल माइक्रोस्कोप के नीचे देखा जा सकता है) के सबूत देखने के लिए एक रोगविज्ञानी के पास भेजा जाता है।
अतीत में, एक क्षेत्र के सभी लिम्फ नोड्स को आमतौर पर हटा दिया गया था, एक प्रक्रिया जिसके परिणामस्वरूप लिम्फेडेमा हो सकता है, लिम्फ के प्रवाह के विघटन के कारण नोड्स के क्षेत्र में द्रव का एक संग्रह।
यदि प्रहरी नोड्स में कैंसर नहीं पाया जाता है, तो आमतौर पर अन्य लिम्फ नोड्स को हटाने के लिए सर्जरी की आवश्यकता नहीं होती है। दूसरी ओर, यदि कैंसर प्रहरी नोड्स में पाया जाता है, तो एक सर्जन अधिक लिम्फ नोड्स (एक पूर्ण लिम्फ नोड विच्छेदन) को हटाने की सिफारिश कर सकता है, और कैंसर शायद अधिक आक्रामक उपचार की आवश्यकता होगी यदि कैंसर नोड्स में नहीं था।
मेलेनोमा के साथ लिम्फ नोड विच्छेदन के लिए कई पेशेवरों और विपक्ष हैं जो आपके डॉक्टर आपके साथ चर्चा कर सकते हैं यदि आपका प्रहरी नोड बायोप्सी सकारात्मक है।
एक प्रहरी नोड बायोप्सी की जटिलताओं में संक्रमण, रक्तस्राव, उस क्षेत्र में तरल पदार्थ का एक निर्माण शामिल हो सकता है जहां नोड्स (एक सेरोमा), या कभी-कभी, लिम्फेडेमा को हटा दिया गया था। हालांकि, लिम्फेडेमा का जोखिम तब कम होता है जब पूर्ण लिम्फ नोड विच्छेदन किया जाता है।
लैब्स और टेस्ट
अधिकांश समय परीक्षण, एक बायोप्सी के अलावा, गैर-मेलेनोमा त्वचा के कैंसर या प्रारंभिक मेलेनोमा के साथ की जरूरत नहीं है। मेलेनोमा के अन्य मामलों के साथ, प्रयोगशाला परीक्षणों में एक पूर्ण रक्त गणना (सीबीसी) और एलडीएच (लैक्टेट डिहाइड्रोजनेज) के लिए एक परीक्षण सहित एक रसायन विज्ञान प्रोफ़ाइल शामिल होगी। एलडीएच, विशेष रूप से, कैंसर के पूर्वानुमान के संबंध में सहायक जानकारी दे सकता है।
जीन म्यूटेशन परीक्षण
मेलानोमा के बीच आणविक अंतर उन्हें परिभाषित करते हैं और उपचार के लिए एक दिशा प्रदान कर सकते हैं। जीन म्यूटेशन के लिए परीक्षण (बायोप्सी या छांट के माध्यम से निकाले गए ऊतक के एक नमूने पर किया गया) एक प्रमुख उन्नति रही है, जिससे चिकित्सकों को इन कैंसर को "लक्षित चिकित्सा" के साथ संबोधित करने की अनुमति मिलती है, जो एक कैंसर कोशिका के विकास में विशिष्ट मार्ग को लक्षित करते हैं।
कुछ जीन उत्परिवर्तन जो मेलेनोमा में मौजूद हो सकते हैं, और जो रक्त के नमूने में पाए जा सकते हैं, उनमें शामिल हैं:
- BRAF
- CDKN2A
- MC1R
- BAP1
यह ध्यान रखना महत्वपूर्ण है कि ये जीन म्यूटेशन (दैहिक उत्परिवर्तन) हैं जो एक कोशिका की प्रक्रिया में विकसित होते हैं जो कैंसर कोशिका बनते हैं, जन्म के समय (विरासत या रोगाणु-कोशिका उत्परिवर्तन) के विपरीत उत्परिवर्तन।
इमेजिंग
मेलानोमा के मूल्यांकन के लिए उपयोग किए जाने वाले एक प्रहरी नोड बायोप्सी में एक इमेजिंग घटक होता है, लेकिन अकेले इमेजिंग के लिए समर्पित परीक्षणों को बेसल सेल कैंसर या शुरुआती स्क्वैमस सेल कार्सिनोमा की आवश्यकता नहीं होती है। अधिक उन्नत स्क्वैमस सेल कैंसर और मेलानोमा के लिए, हालांकि, इमेजिंग बीमारी के चरण को निर्धारित करने में बहुत सहायक हो सकता है।
सीटी स्कैन
एक सीटी स्कैन शरीर के अंदर की 3-डी तस्वीर बनाने के लिए एक्स-रे की एक श्रृंखला का उपयोग करता है। इसका उपयोग कैंसर के प्रसार के लिए लिम्फ नोड्स या शरीर के दूर के क्षेत्रों में देखने के लिए किया जा सकता है।
प्रसार की सबसे आम साइट फेफड़े (फेफड़े के मेटास्टेसिस) हैं और छाती की सीटी पर इसका पता लगाया जा सकता है। पेट और / या श्रोणि सीटी ट्यूमर के स्थान के आधार पर भी किया जा सकता है। फेफड़ों के बाद, दूर के मेटास्टेस की सबसे आम साइटें हड्डियों, यकृत और मस्तिष्क हैं, लेकिन मेलेनोमा शरीर के लगभग किसी भी क्षेत्र में फैल सकता है।
एमआरआई
चुंबकीय अनुनाद इमेजिंग (एमआरआई) शरीर के अंदर की तस्वीर बनाने के लिए चुंबकीय क्षेत्रों का उपयोग करता है। जबकि किसी भी क्षेत्र में मेटास्टेस की तलाश करने के लिए एमआरआई का उपयोग किया जा सकता है, यह विशेष रूप से मस्तिष्क और रीढ़ की हड्डी को मेटास्टेस का पता लगाने में सहायक है।
पालतू की जांच
पॉज़िट्रॉन एमिशन टोमोग्राफी (पीईटी स्कैन) कई इमेजिंग परीक्षणों से अलग है कि यह संरचना के बजाय शरीर के कार्य को देखता है, हालांकि यह आमतौर पर सीटी के साथ संयुक्त है।
रेडियोधर्मी ग्लूकोज की एक छोटी मात्रा को एक नस में इंजेक्ट किया जाता है और शरीर के माध्यम से यात्रा करने की अनुमति दी जाती है। शरीर के सक्रिय रूप से बढ़ते क्षेत्र (ऐसी कैंसर कोशिकाएं) ग्लूकोज का अधिक हिस्सा लेती हैं और उत्पन्न छवियों में इसे देखा जा सकता है।
एक पीईटी स्कैन एक स्टेजिंग टेस्ट के रूप में और पिछले कैंसर की पुनरावृत्ति का पता लगाने में मदद कर सकता है। संरचनात्मक परीक्षणों के विपरीत, एक पीईटी स्कैन एक ऐसे क्षेत्र के बीच भेदभाव कर सकता है जो निशान ऊतक के कारण असामान्य दिखाई देता है और एक क्षेत्र जो सक्रिय ट्यूमर के विकास के कारण असामान्य दिखता है।
विभेदक निदान
कई स्थितियां हैं जो त्वचा के कैंसर के समान दिख सकती हैं, यहां तक कि प्रशिक्षित आंख तक भी। वास्तव में, बायोप्सी के बिना, त्वचा कैंसर और एक अन्य स्थिति के बीच अंतर बताना कभी-कभी असंभव होता है। कुछ स्थितियां जो त्वचा कैंसर के संकेत और समान लक्षण पैदा कर सकती हैं उनमें शामिल हैं:
- डिसप्लास्टिक नेवी (एटिपिकल मोल्स जो मेलानोमा में विकसित होने की अधिक संभावना है)
- सौम्य मेलेनोसाइटिक नेवी (मोल्स जो बहुत अधिक मेलानोमा की तरह दिख सकते हैं लेकिन आमतौर पर छोटे होते हैं)
- एक्टिनिक केराटोसिस (सौम्य त्वचा के घावों को स्क्वैमस सेल कार्सिनोमा के लिए प्रारंभिक माना जाता है)
- त्वचा के लिए मेटास्टेटिक कैंसर (उदाहरण के लिए, स्तन कैंसर त्वचा के लिए मेटास्टेसिस)
- Keratoacanthoma
- Dermatofibroma
- नीली नीवी
- जंक्शन या यौगिक नेवी
- सबंगुअल हेमेटोमा (नाखूनों के नीचे ये "काले और नीले" निशान क्षेत्र में रक्तस्राव के कारण होते हैं और आमतौर पर आघात के लिए वापस आ सकते हैं, जैसे कोई आपके पैर पर कदम रखता है; गहरा रंग आमतौर पर छल्ली में नहीं फैलता है)
- पाइयोजेनिक ग्रैनुलोमा
- चेरी हेमांगीओमा
- केलॉइड निशान
- विटिलिगो
मचान
ज्यादातर समय, स्टेजिंग की आवश्यकता बेसल सेल कार्सिनोमा या एक शुरुआती स्क्वैमस सेल कार्सिनोमा के साथ नहीं होती है। यदि बायोप्सी से पता चलता है कि आपके पास मेलेनोमा है, हालांकि, आपके डॉक्टर को प्रभावी रूप से योजना बनाने के लिए बीमारी की सीमा (चरण) जानना आवश्यक है। उपचार।
TNM स्टेजिंग का उपयोग ट्यूमर के चरण को निर्धारित करने के लिए किया जाता है। दो अन्य उपाय, ब्रेस्लो मोटाई और क्लार्क स्तर, प्रैग्नेंसी के बारे में महत्वपूर्ण जानकारी दे सकते हैं।
एक ट्यूमर के चरण का निर्धारण
ट्यूमर का चरण चार कारकों द्वारा निर्धारित किया जाता है:
- ब्रेस्लो स्केल का उपयोग करके ट्यूमर की गहराई (मोटाई)
- यदि ट्यूमर अल्सरेटिव है
- क्या ट्यूमर पास के लिम्फ नोड्स (और डिग्री) तक फैल गया है
- क्या ट्यूमर शरीर के दूर क्षेत्रों में फैल गया है
इसके बारे में थोड़ा और सीखना आपको अपने डॉक्टर से टिप्पणियों को परिप्रेक्ष्य में रखने में मदद कर सकता है, क्या उसे इन शर्तों का उल्लेख करना चाहिए।
मेलेनोमा स्टेजेज (TNM स्टेजिंग)
एक मेलेनोमा का मंचन TNM स्टेजिंग सिस्टम का उपयोग करके किया जाता है। "T" का अर्थ ट्यूमर होता है, और मूल रूप से ट्यूमर के आकार और गहराई का वर्णन करता है। "एन" लिम्फ नोड्स के लिए खड़ा है, और एक संबद्ध संख्या है जो बताती है कि कैंसर किसी भी नोड में फैल गया है और कितने। उप श्रेणियों का भी वर्णन है कि क्या मेटास्टेसिस से लिम्फ नोड्स मैक्रोस्कोपिक हैं (एक परीक्षा के दौरान पता लगाया जा सकता है) या सूक्ष्म (केवल एक माइक्रोस्कोप के तहत देखा गया)। "एम" मेटास्टेसिस के लिए खड़ा है और केवल एक संख्या के साथ जुड़ा हुआ है अगर कैंसर शरीर के दूर क्षेत्रों में फैल गया है।
टीएनएम प्रणाली का उपयोग करके आपके ट्यूमर का वर्णन कैसे किया जा सकता है यह दर्शाता है कि मेलेनोमा के किस चरण को इंगित किया गया है।
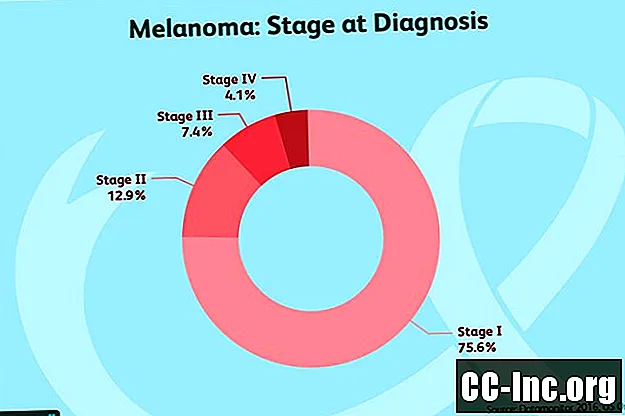
स्टेज 0: कैंसर में त्वचा की केवल ऊपरी परत शामिल होती है। इसे सीटू में मेलेनोमा या सीटू में कार्सिनोमा कहा जाता है। इस स्तर पर, कैंसर को गैर-आक्रामक माना जाता है और सर्जरी के साथ सैद्धांतिक रूप से 100 प्रतिशत इलाज योग्य होना चाहिए।
स्टेज I: ये ट्यूमर दो प्रकार से टूट जाते हैं:
- स्टेज IA: इस मंचन में ऐसे ट्यूमर शामिल होते हैं जो 1 मिलीमीटर से कम या इसके बराबर होते हैं और जिनका अल्सर नहीं होता है। (नवीनतम स्टेजिंग दिशानिर्देश, जो बाहर हैं लेकिन अभी भी व्यापक रूप से अपनाया जा रहा है, इसे 1 मिलीमीटर से 0.8 मिलीमीटर तक बदल दें।)
- स्टेज आईबी: ये ट्यूमर या तो 1 मिलीमीटर से कम या उसके बराबर या अल्सर के बराबर या 1 मिलीमीटर और मोटाई में 2 मिलीमीटर के बीच हो सकते हैं, लेकिन अल्सर से नहीं।
स्टेज II: स्टेज II ट्यूमर 3 प्रकारों में टूट जाता है, लेकिन इनमें से कोई भी संकेत नहीं करता है कि कैंसर लिम्फ नोड्स या शरीर के अन्य क्षेत्रों में फैल गया है:
- स्टेज IIA: ये ट्यूमर या तो 1 मिलीमीटर और 2 मिलीमीटर मोटे और अल्सरेटिव के बीच होते हैं, या 2 मिलीमीटर से 4 मिलीमीटर मोटे और अल्सरेटिव नहीं होते हैं।
- स्टेज IIB: इसमें ऐसे ट्यूमर शामिल हैं जो 2 मिलीमीटर से 4 मिलीमीटर तक मोटे और अल्सरेटिव हैं, या मोटाई में 4 मिलीमीटर से अधिक हैं लेकिन अल्सर नहीं हैं।
- स्टेज IIIC: ये ट्यूमर 4 मिलीमीटर से अधिक मोटे और अल्सरयुक्त होते हैं।
चरण III: स्टेज III ट्यूमर किसी भी मोटाई का हो सकता है और अल्सर हो सकता है या नहीं, लेकिन निम्न में से एक को शामिल करें:
- एक या अधिक सकारात्मक लिम्फ नोड्स
- मैट लिम्फ नोड्स
- कैंसर ट्यूमर और एक लिम्फ नोड के बीच लसीका वाहिकाओं में पाया जाता है और प्राथमिक ट्यूमर से 2 सेमी या आगे होता है
- कैंसर के छोटे क्षेत्र प्राथमिक ट्यूमर के अलावा या त्वचा पर, लेकिन ट्यूमर से 2 सेमी से अधिक दूर नहीं
चरण IV: कैंसर शरीर के अन्य क्षेत्रों में फैल गया है, जैसे कि फेफड़े, यकृत, हड्डियों, मस्तिष्क, कोमल ऊतकों या पाचन तंत्र।
ब्रेस्लो मोटाई और क्लार्क स्तर
जबकि मेलानोमा को अब TNM चरणों में विभाजित किया गया है, और इन चरणों को शामिल किया गया है जिसे ब्रेस्लो मोटाई और क्लार्क स्तर के रूप में जाना जाता है, आप ऑन्कोलॉजिस्ट से या आपके पढ़ने में इन शब्दों को सुन सकते हैं यदि आप या एक प्रियजन मेलेनोमा का निदान कर रहे हैं।
मेलेनोमा के साथ, सबसे महत्वपूर्ण खोज जो प्रैग्नेंसी का निर्धारण करती है, वह ट्यूमर की गहराई है और जिस संख्या का यह वर्णन करता है वह ब्रेस्लो नंबर है। ब्रेस्लो नंबर ट्यूमर की गहराई का प्रतिनिधित्व करता है।
ब्रेस्लो नंबर इस प्रकार विभाजित हैं:
- 1 मिलीमीटर से कम
- 1.01 मिलीमीटर और 2 मिलीमीटर के बीच
- 2.01 मिलीमीटर और 4 मिलीमीटर के बीच
- 4.01 मिलीमीटर से अधिक
क्लार्क का स्तर अक्सर उपयोग किया जाता था, लेकिन ब्रेस्लो संख्या की तुलना में परिणामों का कम पूर्वानुमान पाया गया है। ये स्तर अभी भी सहायक हो सकते हैं, हालांकि, पतले ट्यूमर (1 मिलीमीटर से कम मोटी) के परिणामों की भविष्यवाणी करने में। क्लार्क का स्तर बताता है कि त्वचा की परतों के माध्यम से ट्यूमर कितनी गहराई से प्रवेश कर चुका है:
- स्तर I: ये ट्यूमर त्वचा की सबसे ऊपरी परत (एपिडर्मिस) तक सीमित होते हैं और इसमें शामिल ट्यूमर को सीटू में कार्सिनोमा के रूप में वर्गीकृत किया जाता है।
- स्तर II: ट्यूमर ने डर्मिस के ऊपरी भाग, त्वचा की दूसरी परत (पैपिलरी डर्मिस) पर आक्रमण किया है।
- स्तर III: ट्यूमर पैपिलरी डर्मिस में मौजूद है, लेकिन निचले डर्मिस (रेटिकुलर डर्मिस) पर आक्रमण नहीं किया है।
- स्तर IV: ट्यूमर ने रेटिकुलर डर्मिस पर आक्रमण किया है।
- स्तर V: ट्यूमर एपिडर्मिस और डर्मिस के माध्यम से और गहरे चमड़े के नीचे के ऊतक में घुस गया है।