
विषय
अफ्रीकी ट्रिपैनोसोमियासिस, या नींद की बीमारी, एक परजीवी के कारण होने वाली एक उपेक्षित उष्णकटिबंधीय बीमारी है और उप-सहारा अफ्रीका में त्सेत्से मक्खी द्वारा फैलती है। संक्रमण हल्के से मध्यम लक्षणों के साथ शुरू होता है जैसे कि बुखार और शरीर गंभीर न्यूरोलॉजिकल मुद्दों पर आगे बढ़ने से पहले दर्द होता है जिसमें नींद की गड़बड़ी शामिल होती है (जो रोग को इसका नाम देती है)।रोग कितनी जल्दी बढ़ता है यह संक्रमण के लिए जिम्मेदार विशिष्ट उप-प्रजातियों पर निर्भर करता है, हालांकि पहले लक्षण स्पष्ट होने से पहले किसी को महीनों या वर्षों तक भी संक्रमित किया जा सकता है। उपचार के बिना, रोग अक्सर घातक होता है।
जबकि अफ्रीकी सो बीमारी उप-सहारा अफ्रीका में एक गंभीर सार्वजनिक स्वास्थ्य मुद्दा बना हुआ है, संक्रमण से लड़ने के लिए महत्वपूर्ण प्रगति की गई है। विश्व स्वास्थ्य संगठन (डब्ल्यूएचओ) के अनुसार, बीमारी को नियंत्रित करने के प्रयासों के कारण मामलों की संख्या 2000 से 2012 तक 73 प्रतिशत घट गई, और 2015 में कुल लगभग 2,800 मामले ही सामने आए। अधिकांश नए मामले (2015 में लगभग 84 प्रतिशत) ) कांगो लोकतांत्रिक गणराज्य में बताए गए हैं।
लक्षण
अफ्रीकी ट्रिपैनोसोमियासिस के लक्षण अनुपचारित बीमारी के चरण के आधार पर भिन्न होते हैं। नींद की बीमारी के पहले चरण में आम तौर पर बुखार और शरीर में दर्द जैसे शारीरिक लक्षण शामिल होते हैं, जबकि दूसरे चरण में किसी व्यक्ति की मानसिक स्थिति और न्यूरोलॉजिकल प्रक्रियाओं में बदलाव को चिह्नित किया जाता है।
पहला चरण
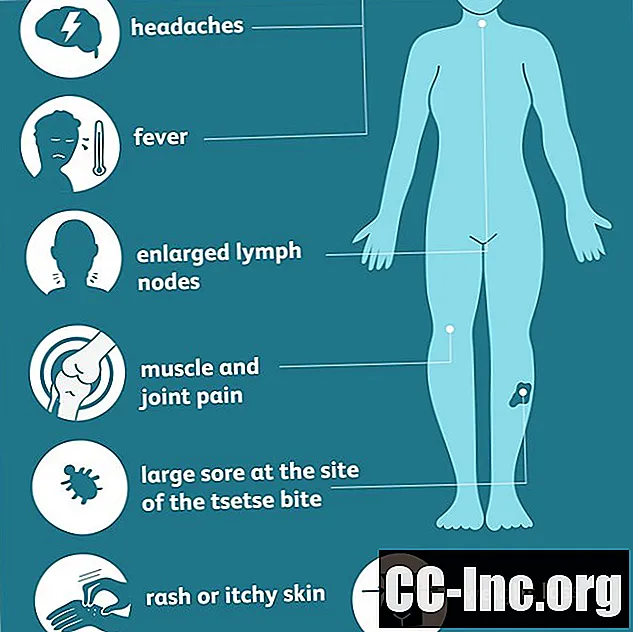
जब कोई व्यक्ति अफ्रीकी ट्रिपैनोसोमियासिस से संक्रमित हो जाता है, तो परजीवी रक्तप्रवाह में थोड़ी देर के लिए घूमता है, जो अन्य संक्रामक रोगों के समान लक्षणों का संकेत देता है। नींद की बीमारी के इस पहले चरण के दौरान, लक्षण आम तौर पर शामिल होते हैं:
- त्सेत्से मक्खी के काटने के स्थल पर एक बड़ी खटास
- बुखार
- मांसपेशियों और जोड़ों का दर्द
- सिर दर्द
- अस्वस्थता
- चकत्ते या खुजली वाली त्वचा
- बढ़े हुए लिम्फ नोड्स
- वजन घटना
दूसरे चरण
यह बीमारी दूसरे चरण में प्रवेश करती है जब परजीवी रक्त-मस्तिष्क की बाधा को पार करता है, केंद्रीय तंत्रिका तंत्र को संक्रमित करता है। इस चरण के दौरान, एक व्यक्ति मानसिक रूप से गिरावट का अनुभव करता है और, उपचार के बिना, अंततः मृत्यु।
अफ्रीकी ट्रिपैनोसोमियासिस के दूसरे चरण के लक्षण और लक्षण अक्सर पहले की तुलना में अधिक स्पष्ट होते हैं और इसमें शामिल हो सकते हैं:
- व्यक्तित्व बदल जाता है
- दिन के समय नींद आना
- रात में नींद में खलल
- उत्तरोत्तर अधिक भ्रम
- संतुलन या चलने के साथ समस्याएँ
- आंशिक पक्षाघात
- प्रगाढ़ बेहोशी
- मौत
स्टेज वन से स्टेज टू तक कोई कितनी जल्दी जाता है यह परजीवी की उप-प्रजातियों पर निर्भर करता है।
कारण
अफ्रीकी ट्रिपैनोसोमियासिस के दो प्राथमिक रूप हैं पूर्वी अफ्रीकी नींद की बीमारी, जिसके कारण ट्रिपैनोसोमा ब्रूसि रोडोडिएन्स, और पश्चिम अफ्रीकी नींद की बीमारी के कारण होता है ट्रिपैनोसोमा ब्रूसि गैंबिएंस.
पूर्वी अफ्रीकी स्लीपिंग सिकनेस
पूर्वी अफ्रीकी नींद की बीमारी उप-प्रजाति के कारण होती है टी। बी। रोडेसिएंस। उप-प्रजाति के संक्रमण से पश्चिम अफ्रीकी नींद की बीमारी के साथ चरण एक से चरण दो तक बहुत तेजी से प्रगति होती है। परजीवी केंद्रीय तंत्रिका तंत्र को केवल कुछ हफ्तों के बाद संक्रमित करेगा और महीनों के भीतर घातक हो सकता है।
पूर्वी अफ्रीकी नींद की बीमारी पूर्वी और दक्षिणी अफ्रीका के 13 देशों में पाई जाती है और अफ्रीकी ट्रिपैनोसोमियासिस के सभी रिपोर्ट किए गए मामलों के 3 प्रतिशत से कम है।
पश्चिम अफ्रीकी स्लीपिंग सिकनेस
टी। बी। gambiense, या पश्चिम अफ्रीकी नींद की बीमारी, एक परजीवी है जो अधिक धीरे-धीरे चलती है। परजीवी केंद्रीय तंत्रिका तंत्र की प्रगति से पहले या बीमारी के चरण दो में एक या दो साल तक रक्तप्रवाह में रह सकता है। अनुपचारित संक्रमण आमतौर पर लगभग तीन वर्षों में घातक हो जाता है, हालांकि वे छह या अधिक से अधिक समय तक खिंच सकते हैं। सात साल।
दो उप-प्रजातियां, पश्चिम अफ्रीकी स्लीपिंग सिकनेस बीमारी के 97% से अधिक मामलों की रिपोर्ट है, जो पश्चिमी और मध्य अफ्रीका के 24 देशों में पाई जाती है।
हस्तांतरण
अफ्रीकन ट्रिपैनोसोमियासिस परजीवी फैलने का सबसे आम तरीका है, टिट्स फ्लाई के माध्यम से, उप-सहारन अफ्रीका में पाया जाने वाला एक बड़ा, काटने वाला मक्खी है। जब एक टसेसे मक्खी किसी को संक्रमित करती है, तो वह परजीवी से संक्रमित हो जाती है। मक्खी फिर परजीवी के जीवन चक्र का हिस्सा बन जाती है, इसे बढ़ने और गुणा करने में मदद करती है। लगभग तीन सप्ताह के बाद, नए रूपांतरित परजीवी मक्खी की लार ग्रंथि में जाते हैं।
जब मक्खी एक मानव (या कुछ जानवरों में) में रक्त का भोजन लेती है, तो यह परजीवी के पीछे निकल जाता है, जिससे एक नया संक्रमण होता है।
दुर्लभ अवसरों पर, लोग अन्य तरीकों से संक्रमित हो सकते हैं, जैसे कि:
- गर्भावस्था के दौरान मां से बच्चे का संचरण
- यौन क्रिया
- परजीवी के साथ दूषित सुइयों के साथ चुभन (आमतौर पर प्रयोगशाला में दुर्घटना के कारण)
निदान
जितनी जल्दी हो सके अफ्रीकी ट्रिपैनोसोमियासिस का निदान करना महत्वपूर्ण है, क्योंकि स्टेज एक में बीमारी को पकड़ना संक्रमण को आसान और सुरक्षित बना सकता है। डॉक्टर अक्सर अफ्रीकी टेस्टपोनोसोमियासिस निदान की पुष्टि करने के लिए माइक्रोस्कोपी की तरह प्रयोगशाला परीक्षणों पर भरोसा करते हैं, लेकिन स्क्रीनिंग टेस्ट और शारीरिक परीक्षण भी यह निर्धारित करने में सहायक हो सकते हैं कि किसका परीक्षण किया जाना चाहिए और कैसे।
स्क्रीनिंग टेस्ट
कुछ परीक्षण स्वास्थ्य अधिकारियों को अफ्रीकी आबादी के संभावित मामलों की पहचान करने में मदद कर सकते हैं जो एक बड़ी आबादी से बाहर हैं। उदाहरण के लिए, कार्ड एग्लूटिनेशन टेस्ट, संभव का पता लगाने के लिए इस्तेमाल किया जाने वाला उपकरण है टी। बी। gambiense आबादी में मामले जहां पश्चिम अफ्रीकी नींद की बीमारी आम है।
हालांकि ये स्क्रीनिंग टेस्ट स्वास्थ्य अधिकारियों को शुरुआती चरणों में संदिग्ध संक्रमण का पता लगाने में मदद कर सकते हैं, वे निदान की पुष्टि करने के लिए पर्याप्त विशिष्ट नहीं हैं, और तेजी से आगे बढ़ने वाली पूर्वी अफ्रीकी नींद की बीमारी के लिए स्क्रीनिंग के लिए ऐसे कोई स्क्रीनिंग टूल उपलब्ध नहीं हैं। व्यापक स्क्रीनिंग है। महंगा भी है, जो सीमित संसाधनों के साथ दूरदराज के क्षेत्रों के लिए एक महत्वपूर्ण चुनौती हो सकती है।
शारीरिक परीक्षा
डॉक्टर एक निश्चित निदान करने के लिए प्रयोगशाला परीक्षणों पर भरोसा करते हैं, लेकिन यह जानते हुए कि कोई व्यक्ति किन लक्षणों और लक्षणों का अनुभव कर रहा है (और कितनी जल्दी वे प्रगति कर चुके हैं) एक स्वास्थ्य देखभाल प्रदाता सुराग दे सकता है कि व्यक्ति किस बीमारी के चरण में हो सकता है? संभवतः क्या उप-प्रजातियां संक्रमण के लिए जिम्मेदार हैं। यह, बदले में, नैदानिक प्रक्रियाओं को निर्देशित करने में मदद कर सकता है।
एक परीक्षा के दौरान, डॉक्टर संभावित रूप से किसी व्यक्ति के प्रदर्शन के इतिहास के बारे में पूछेंगे।
इसका मतलब यह है कि क्या व्यक्ति ऐसे क्षेत्रों में रहता है या गया है, जहां नींद की बीमारी आम है और साथ ही बीमारी और उसके चरण के नैदानिक संकेतों की तलाश है।
माइक्रोस्कोपी
अफ्रीकी ट्रिपैनोसोमियासिस के निदान के लिए वर्तमान मानक एक शरीर के तरल पदार्थ या ऊतक के नमूने का उपयोग करके माइक्रोस्कोप के तहत परजीवी की तलाश है। नमूने आम तौर पर रक्त, चांसर्स (मक्खी के काटने के स्थल पर बनने वाले घाव), लिम्फ नोड्स या अस्थि मज्जा से लिए जाते हैं।
नमूने की साइट इस बात पर निर्भर कर सकती है कि संक्रमण के कारण उप-प्रजाति का क्या संदेह है। उदाहरण के लिए, टी। बी। रोडेसिएंस आमतौर पर रक्त में स्पॉट करना आसान होता है, जबकि टी। बी। gambiense लिम्फ नोड से लिए गए नमूनों में अधिक आसानी से देखा जाता है।
एक बार एक निदान की पुष्टि हो जाने के बाद, हालांकि, यह अनुशंसा की जाती है कि डॉक्टर मस्तिष्कमेरु द्रव में परजीवी के संकेतों की तलाश के लिए एक रीढ़ की हड्डी का नल भी करते हैं। यह स्वास्थ्य देखभाल प्रदाताओं को बीमारी के चरण को निर्धारित करने में मदद करेगा और इसलिए, क्या उपचार की आवश्यकता है।
इलाज
नींद की बीमारी दवाओं के साथ इलाज योग्य है, लेकिन विशिष्ट उपचार का उपयोग परजीवी की उप-प्रजाति और बीमारी के चरण पर निर्भर करता है। चरण एक बीमारी का इलाज करने के लिए आवश्यक प्रक्रियाएं अधिक उन्नत संक्रमणों का इलाज करने के लिए इस्तेमाल की तुलना में सरल और कम विषाक्त हैं।
स्टेज वन ट्रीटमेंट
दो रोगाणुरोधी दवाओं को मुख्य रूप से प्रारंभिक चरण अफ्रीकी ट्रिपैनोसोमियासिस के इलाज के लिए उपयोग किया जाता है: पैंटामिडाइन और सुरमिन।
- Pentamidine: पेंटिममाइन उन लोगों को दिया जाता है, जिन्हें स्टेज वन वेस्ट अफ्रीकन स्लीपिंग सिकनेस होती है और इंजेक्शन या अंतःशिरा के माध्यम से दी जाती है। यह दवा आमतौर पर अच्छी तरह से सहन की जाती है लेकिन हाइपोग्लाइसीमिया और पेट खराब होने जैसे दुष्प्रभाव पैदा कर सकती है।
- Suramin: सुरमाइन का उपयोग पूर्वी अफ्रीकी नींद की बीमारी के इलाज के लिए किया जाता है और इसे अंतःशिरा रूप से दिया जाता है। साइड इफेक्ट्स आम हैं, हालांकि आम तौर पर हल्के और अस्थायी हैं।
- Fexinidazole: पश्चिम अफ्रीकी नींद की बीमारी के लिए इस नई दवा को 2019 में मंजूरी दी गई थी। यह बीमारी के स्टेज एक और शुरुआती चरण दो में इलाज करने में प्रभावी है। इसका उपयोग गर्भावस्था के पहले तिमाही में या 6 वर्ष से कम उम्र के बच्चों में नहीं किया जा सकता है। सबसे आम दुष्प्रभाव मतली, उल्टी और सिरदर्द हैं। इसे 10 दिनों के लिए एक बार दैनिक गोली के रूप में दिया जाता है।
स्टेज दो उपचार
संक्रमण के लिए तीन दवाओं की सिफारिश की जाती है जो पहले से ही रक्त-मस्तिष्क की बाधा को पार कर चुके हैं: एफ़्लोर्निथिन, मेलारसप्रोल और निफर्टिमॉक्स।
- eflornithine: Eflornithine उन लोगों के साथ स्टेज टू वेस्ट अफ्रीकन स्लीपिंग सिकनेस का इलाज करता है। यह दो सप्ताह के लिए सीधे दिन में चार बार अंतःशिरा प्रशासित किया जाता है, जो ग्रामीण स्वास्थ्य सेटिंग्स में प्रबंधन करना मुश्किल हो सकता है। इसके कारण, इसे कभी-कभी निफ़र्टिमॉक्स के साथ जोड़ा जाता है ताकि इसे कम लगातार खुराक में दिया जा सके।
- melarsoprol: Melarsoprol अपने दूसरे चरण में पूर्वी अफ्रीकी नींद की बीमारी का इलाज करने के लिए उपलब्ध एकमात्र दवा है, लेकिन यह पश्चिम अफ्रीकी नींद की बीमारी का भी इलाज कर सकता है। जबकि प्रभावी, melarsoprol का उपयोग करना मुश्किल है, बल्कि विषाक्त है। यह जटिल रूप से प्रशासित है, एक जटिल खुराक अनुसूची का उपयोग करके, और दुष्प्रभाव तीव्र हो सकते हैं। अनुमानित 5 से 10 प्रतिशत समय, यह न्यूरोलॉजिकल मुद्दों या कभी-कभी मौत का कारण बन सकता है।
- Nifurtimox: निफर्टिमॉक्स का उपयोग आमतौर पर अमेरिकी ट्रिपैनोसोमियासिस (जिसे चागास रोग भी कहा जाता है) का इलाज करने के लिए किया जाता है, लेकिन इसे कभी-कभी पश्चिम अफ्रीकी नींद की बीमारी का इलाज करने के लिए इफ्लोर्निथिन के साथ जोड़ा जाता है।
निवारण
कोई भी वैक्सीन या दवा नहीं है जिसे आप अफ्रीकी ट्रिपैनोसोमियासिस को रोकने के लिए ले सकते हैं। अपने आप को बचाने का सबसे अच्छा तरीका है कि आप पूरी तरह से मक्खी के काटने से बचें।
यदि आप अफ्रीकी नींद की बीमारी वाले क्षेत्रों में जाने या रहने की योजना बना रहे हैं, तो सावधानी बरतना महत्वपूर्ण है।
- स्थानीय लोगों से पूछें यदि वे जानते हैं कि किन क्षेत्रों में तड़के मक्खियों की उच्च सांद्रता है और आपको किन स्थानों से बचना चाहिए।
- झाड़ियों से साफ या दिन के दौरान मोटी वनस्पति जहाँ मक्खियाँ आराम कर रही हों।
- छिपाना मध्यम वजन, तटस्थ रंग के कपड़े से बनी लंबी आस्तीन, लंबी पैंट और टोपी पहनकर। मक्खियों को हल्के पदार्थों के माध्यम से काट सकते हैं और जीवंत और गहरे रंगों के लिए तैयार किया जाता है, विशेष रूप से नीला।
- अंदर की जाँच करेंवाहनों उनसे मिलने से पहले। परेशान वाहनों की तरह उड़ते हैं जो धूल को लात मारते हैं।
- निर्देशानुसार बग स्प्रे का उपयोग करें। कीट रेपेलेंट, त्सेटी मक्खियों से बहुत अधिक सुरक्षा प्रदान नहीं करते हैं, लेकिन मक्खियां केवल ऐसे कीड़े नहीं हैं जो बीमारियों को प्रसारित कर सकते हैं। डेंगू बुखार या मलेरिया जैसी मच्छर जनित बीमारियाँ उन क्षेत्रों में रहने वाले लोगों के लिए भी महत्वपूर्ण सार्वजनिक स्वास्थ्य चिंताएँ हैं जहाँ अफ्रीकी ट्रिपैनोसोमियासिस फैल सकता है।
बहुत से एक शब्द
अफ्रीकी नींद की बीमारी एक गंभीर और संभावित घातक बीमारी है, लेकिन यह इलाज योग्य है-खासकर अगर इस बीमारी का प्रारंभिक चरण में निदान किया जाए। यदि आपने हाल ही में अफ्रीकी ट्रिपैनोसोमियासिस वाले क्षेत्रों में यात्रा की है या रहते हैं और बीमारी के लक्षण दिखा रहे हैं, तो तुरंत एक स्वास्थ्य देखभाल प्रदाता से बात करना सुनिश्चित करें और उन्हें अपने यात्रा इतिहास के बारे में बताएं।
क्या वास्तव में मलेरिया है?