
विषय
प्रोस्टेट कैंसर का निदान अक्सर पहले संदेह होता है जब एक स्क्रीनिंग परीक्षण जैसे कि सीरम पीएसए या डिजिटल रेक्टल परीक्षा असामान्य होती है। नैदानिक परीक्षणों में लक्षित बायोप्सी या एक अल्ट्रासाउंड-निर्देशित यादृच्छिक 12-कोर बायोप्सी के साथ एक एमआरआई या एमआरआई-टीआरयूएस संलयन शामिल हो सकता है।बायोप्सी निष्कर्षों के आधार पर, एक ग्लीसन स्कोर का उपयोग ट्यूमर की आक्रामकता का वर्णन करने के लिए किया जाता है।
आगे के परीक्षण, जैसे कि सीटी स्कैन, एमआरआई, बोन स्कैन या पीईटी स्कैन, ट्यूमर को सटीक रूप से ठीक करने के लिए किया जा सकता है। चूंकि प्रोस्टेट कैंसर बढ़ने या फैलने की उनकी प्रवृत्ति में काफी भिन्नता हो सकती है, इसलिए स्टेजिंग सबसे अच्छा उपचार चुनने, पुनरावृत्ति के जोखिम का निर्धारण करने और रोग के पूर्वानुमान का अनुमान लगाने में महत्वपूर्ण है।
स्क्रीनिंग टेस्ट
प्रोस्टेट कैंसर के विशाल बहुमत की जांच किसी भी लक्षण और लक्षण के होने से पहले स्क्रीनिंग परीक्षणों पर की जाती है। दो मुख्य स्क्रीनिंग टेस्ट प्रोस्टेट-विशिष्ट एंटीजन (पीएसए) टेस्ट और डिजिटल रेक्टल परीक्षा हैं, जो एक साथ उपयोग किए जाने पर सबसे अच्छे हैं; इनमें से किसी भी परीक्षण का अकेले उपयोग नहीं किया जाना चाहिए।
सामान्य तौर पर, 50 वर्ष से कम उम्र के पुरुषों के लिए स्क्रीनिंग की सिफारिश की जाती है, हालांकि यह सक्रिय बहस का एक क्षेत्र है।
जिन पुरुषों में प्रोस्टेट कैंसर के जोखिम कारक हैं, जैसे कि बीमारी का पारिवारिक इतिहास, आमतौर पर इससे पहले परीक्षण शुरू करने की सलाह दी जाती है।
स्क्रीनिंग टेस्ट प्रोस्टेट कैंसर का निदान नहीं कर सकते हैं, बल्कि चिकित्सकों को यह बताएं कि क्या बीमारी की जांच के लिए आगे के परीक्षण की आवश्यकता है।
प्रोस्टेट विशिष्ट एंटीजन (पीएसए) परीक्षण
पीएसए परीक्षण एक सरल रक्त परीक्षण है जो रक्त में प्रोस्टेट-विशिष्ट एंटीजन के स्तर को निर्धारित करता है। पीएसए प्रोस्टेट कोशिकाओं द्वारा स्रावित एक प्रोटीन है और प्रोस्टेट ऊतक के लिए बहुत विशिष्ट है।
यह सही परीक्षण नहीं है कि प्रोस्टेट कैंसर के अलावा अन्य ऊंचे स्तर के कारण हैं, जैसे कि सौम्य प्रोस्टेटिक हाइपरप्लासिया (बीपीएच) और प्रोस्टेटाइटिस, और पीएसए का स्तर भी स्वाभाविक रूप से उम्र के साथ बढ़ता है। इसी तरह, प्रोस्टेट कैंसर वाले कुछ पुरुषों में हो सकता है। सामान्य पीएसए परीक्षण, और बीपीएच के लिए कुछ दवाएं, साथ ही मोटापा, पीएसए के स्तर में कमी का कारण बन सकता है।
पीएसए की श्रेणियां हैं जिन्हें सामान्य और उच्च माना जाता है, लेकिन परीक्षण की व्याख्या करने में सबसे महत्वपूर्ण कारक है (जब तक कि यह बहुत अधिक नहीं है) समय के साथ मूल्य में बदलाव है।
दूसरे शब्दों में, एक पीएसए स्तर जो बढ़ रहा है वह अक्सर परीक्षण के निरपेक्ष मूल्य से अधिक सार्थक होता है।
अतीत में, सामान्य रूप से और संभवतः असामान्य पीएसए स्तरों को अलग करने के लिए प्रति मिलीलीटर 4 मिलीलीटर (एनजी / एमएल) के एक मनमाना कटऑफ का उपयोग किया गया था। कहा कि, आधे से अधिक जब एक स्तर 4 से अधिक है, तो इसका कारण कैंसर नहीं है। इसी तरह, प्रोस्टेट कैंसर 4 एनजी / एमएल से कम के स्तर के साथ भी मौजूद हो सकता है।
PSA की भिन्नताओं में शामिल हैं:
- पीएसए वेग: यह संख्या समय के साथ पीएसए में परिवर्तन का वर्णन करती है, और इस मूल्य में तेजी से वृद्धि कैंसर का सुझाव देती है। यह ज्ञात नहीं है कि मौजूदा समय में यह परीक्षण कितना उपयोगी है।
- मुफ्त पीएसए: पीएसए रक्त में पीएसए का प्रतिशत है जो प्रोटीन के लिए बाध्य नहीं है। यदि परिणाम 10% से कम है, तो ट्यूमर कैंसर होने की अधिक संभावना है; यदि परिणाम 25% से अधिक है, तो ट्यूमर सौम्य होने की संभावना है। दुर्भाग्य से, कई स्तर 10% से 25% के बीच गिरेंगे, और इन मूल्यों का महत्व अज्ञात है।
- पीएसए घनत्व: यह संख्या पीएसए की तुलना अल्ट्रासाउंड या एमआरआई पर प्रोस्टेट के आकार से करती है, जिसमें कैंसर होने की संभावना अधिक होती है। परीक्षण, हालांकि, काफी अव्यवहारिक है क्योंकि इसके लिए प्रोस्टेट के अल्ट्रासाउंड की आवश्यकता होती है।
- आयु-विशिष्ट पीएसए: यह परीक्षण उम्र के आधार पर अपेक्षित पीएसए स्तरों को अलग करता है, लेकिन कुछ प्रोस्टेट कैंसर को याद कर सकता है।
- समर्थक पीएसए: यह परीक्षण 4 से 10 के पीएसए के बीच अंतर करने में मदद कर सकता है जो प्रोस्टेट कैंसर से संबंधित है जो कि बीपीएच के कारण होता है। यदि बायोप्सी आवश्यक है, तो यह निर्णय लेना उपयोगी हो सकता है।
डिजिटल आयत परीक्षा (DRE)
एक डिजिटल रेक्टल एग्जाम (DRE) में, एक डॉक्टर प्रोस्टेट ग्रंथि को फैलाने के लिए मलाशय में एक फफूंदी लगी, चिकनाईयुक्त उंगली डालती है और गांठ, कठोरता या कोमलता की जांच करती है। चूंकि प्रोस्टेट ग्रंथि मलाशय के सामने होती है। प्रोस्टेट इस दृष्टिकोण के साथ तालमेल करना काफी आसान है।
हालांकि प्रक्रिया कुछ असहज हो सकती है और पेशाब करने की आवश्यकता की सनसनी पैदा कर सकती है, पीएसए के साथ इस परीक्षण का उपयोग करना बहुत महत्वपूर्ण है।
ट्यूमर मार्कर्स
बायोमार्कर का पता लगाने के लिए परीक्षण का उपयोग स्क्रीनिंग के लिए भी किया जा सकता है, हालांकि उन्हें दिनचर्या नहीं माना जाता है। बायोमार्कर ऐसे पदार्थ हैं जो या तो प्रोस्टेट कैंसर द्वारा या शरीर द्वारा उत्पादित होते हैं जब एक प्रोस्टेट कैंसर होता है। इनमें से दो परीक्षणों में 4K स्कोर और प्रोस्टेट हेल्थ इंडेक्स (PHI) शामिल हैं; परीक्षण जो यह अनुमान लगाने के लिए इस्तेमाल किया जा सकता है कि कौन से पुरुष प्रोस्टेट कैंसर या उच्च जोखिम वाले प्रोस्टेट कैंसर का विकास कर सकते हैं।
विवाद और जोखिम
हाल के वर्षों में स्क्रीनिंग को लेकर काफी विवाद रहा है क्योंकि यह सोचा गया है कि पीएसए परीक्षण से रोग की अधिकता और अतिरंजना का परिणाम होता है।
उस ने कहा, प्रोस्टेट कैंसर पुरुषों में कैंसर से संबंधित मौतों का दूसरा प्रमुख कारण है, और इस बीमारी का इलाज बीमारी के पहले चरण में करना आसान हो सकता है।
में प्रकाशित 2018 की समीक्षा जामा यू.एस. प्रिवेंटिव सर्विसेज टास्क फोर्स के लिए यह निष्कर्ष निकाला गया कि पीएसए स्क्रीनिंग हो सकता है प्रोस्टेट कैंसर के कारण होने वाली मौतों को कम करें, लेकिन झूठे-सकारात्मक परिणामों, बायोप्सी जटिलताओं और अतिरंजना के जोखिम पर। इस समय यह निश्चित नहीं है कि पीएसए स्क्रीनिंग द्वारा पता चला प्रोस्टेट कैंसर के सक्रिय रूप से इलाज के लिए दीर्घकालिक अस्तित्व के लाभ हैं, लेकिन यह ज्ञात है कि अनुवर्ती परीक्षण (लक्षित या यादृच्छिक बायोप्सी) और उपचार क्रमशः अस्पताल में भर्ती होने और मूत्र या यौन दुष्प्रभावों जैसे महत्वपूर्ण जोखिम पैदा कर सकते हैं।
इस बारे में अपने डॉक्टर के साथ एक खुली बातचीत करें और अपने समग्र जोखिम प्रोफ़ाइल के संबंध में अपने स्वयं के परीक्षण अनुसूची।
प्रोस्टेट कैंसर डॉक्टर चर्चा गाइड
अपने अगले डॉक्टर की नियुक्ति के लिए हमारे प्रिंट करने योग्य मार्गदर्शिका प्राप्त करें जिससे आपको सही सवाल पूछने में मदद मिल सके।

टेस्ट और प्रक्रियाएं
यदि एक स्क्रीनिंग टेस्ट (PSA और / या DRE) असामान्य है, तो यह पता लगाने के लिए कि प्रोस्टेट कैंसर वास्तव में मौजूद है और यदि हां, तो कैंसर की आक्रामकता का पता लगाने के लिए नैदानिक परीक्षणों के साथ आगे के परीक्षण की आवश्यकता हो सकती है। विकल्पों में शामिल हैं:
ट्रांसट्रैसल अल्ट्रासाउंड (TRUS)
एक अल्ट्रासाउंड अल्ट्रासाउंड (TRUS) का उपयोग असामान्यताओं की पहचान करने में मदद करने के लिए किया जा सकता है। इस दृष्टिकोण का उपयोग केवल PSA घनत्व की गणना करने के लिए या एमआरआई के साथ मिलकर उन क्षेत्रों को निर्धारित करने के लिए किया जा सकता है जिन्हें बायोप्सी किया जाना चाहिए। एक अनुप्रस्थ अल्ट्रासाउंड में, एक एनीमा दिया जाता है और एक पतली, चिकनाई वाली अल्ट्रासाउंड जांच को मलाशय में डाला जाता है। ध्वनि तरंगों को प्रोस्टेट में पहुँचाया जाता है (जो सीधे मलाशय के सामने स्थित होती है) और प्रोस्टेट ग्रंथि की एक तस्वीर उत्पन्न होती है। बेचैनी आम तौर पर हल्के होती है और मलाशय में परिपूर्णता की भावना होती है। यदि कोई TRUS असामान्य है, तो बायोप्सी को यह निर्धारित करने के लिए अभी भी आवश्यक है कि क्या कोई भी क्षेत्र जो असामान्य दिखाई देते हैं, वास्तव में कैंसर हैं।
यादृच्छिक 12-कोर बायोप्सी
यदि पीएसए लगातार असामान्य है, या असामान्यताओं को डीआरई पर महसूस किया जाता है या टीआरयूएस पर देखा जाता है, तो एक यादृच्छिक 12-कोर बायोप्सी किया जा सकता है। इस प्रक्रिया में, प्रोस्टेट ग्रंथि में 12 यादृच्छिक क्षेत्रों से नमूने लिए जाते हैं और माइक्रोस्कोप के नीचे यह देखने के लिए निर्धारित किया जाता है कि क्या प्रोस्टेट कैंसर कोशिकाएं मौजूद हैं।
प्रक्रिया आमतौर पर एक आउट पेशेंट के रूप में की जाती है। अभ्यास भिन्न होते हैं, लेकिन पुरुषों को अक्सर परीक्षण से पहले 24 घंटे के लिए एक स्पष्ट तरल आहार पर रखा जाता है और प्रक्रिया से एक या दो घंटे पहले एनीमा दिया जाता है। एक पूर्ण मूत्राशय के साथ उनके बाईं ओर झूठ बोलते हुए, मलाशय का क्षेत्र जहां बायोप्सी किया जाएगा, स्थानीय रूप से लिडोकाइन के साथ सुन्न हो जाता है। पूरे प्रक्रिया में प्रोस्टेट की कल्पना करने के लिए एक पतली अल्ट्रासाउंड को मलाशय में डाला जाता है। एनेस्थीसिया काम करने के बाद, प्रोस्टेट ग्रंथि में पतली, खोखली सुइयों को डालकर 12 से 14 नमूने लिए जाते हैं। प्रक्रिया में लगभग 20 से 30 मिनट लगते हैं।
पुरुषों को प्रक्रिया के बाद कुछ दिनों के लिए कुछ मलाशय पीड़ा का अनुभव हो सकता है। कुछ पुरुषों को कुछ दिनों के लिए अपने मल, मूत्र, या वीर्य में हल्के रक्तस्राव या रक्त के धब्बे का अनुभव होता है। गर्म soaks और compresses कुछ असुविधाएँ कम कर सकते हैं।
परिणाम कुछ दिनों बाद उपलब्ध होंगे और व्यक्ति या फोन पर चर्चा की जा सकती है।
मल्टीपरामेट्रिक एमआरआई (एमपी-एमआरआई)
चूंकि यादृच्छिक बायोप्सी कैंसर के कुछ क्षेत्रों को याद कर सकते हैं और अनजाने में सामान्य ऊतकों को हटा सकते हैं, ऊपर बायोप्सी तकनीक के संशोधनों को विकसित किया गया है।
मल्टीपरामेट्रिक एमआरआई (एमपी-एमआरआई) एक विशेष प्रकार का एमआरआई है जिसका उपयोग प्रोस्टेट ऊतक में असामान्यताओं का पता लगाने के लिए किया जाता है। प्रक्रिया यादृच्छिक 12-कोर बायोप्सी के समान है, लेकिन किसी भी संदिग्ध क्षेत्रों को परिभाषित करने के लिए पहली बार एक एमआरआई किया जाता है। बायोप्सी तब इन असामान्य दिखने वाले क्षेत्रों तक सीमित हैं, जिन्हें लक्षित बायोप्सी के रूप में जाना जाता है।
यह सोचा जाता है कि इस दृष्टिकोण से प्रोस्टेट कैंसर के अतिदेय और जोखिम के जोखिम को कम करने में मदद मिल सकती है। यह प्रक्रिया सभी कैंसर केंद्रों पर उपलब्ध नहीं है और इसके लिए विशेष स्वास्थ्य देखभाल पेशेवर प्रशिक्षण की आवश्यकता होती है।
एमआरआई फ्यूजन बायोप्सी
एमआरआई संलयन बायोप्सी मल्टीपरामेट्रिक एमआरआई के समान है, लेकिन प्रोस्टेट में असामान्य क्षेत्रों की तलाश के लिए एमआरआई और ट्रांसरेक्टल अल्ट्रासाउंड (टीआरयूएस) के संयोजन का उपयोग करता है। इसी तरह, यह सोचा जाता है कि चयनात्मक बायोप्सी इस तरह से प्राप्त जानकारी के आधार पर की जाती है जो निदान की सटीकता में सुधार करेगी। मल्टीमैट्रिक एमआरआई की तरह, यह प्रक्रिया हर जगह उपलब्ध नहीं है और इसके लिए विशेष पेशेवर प्रशिक्षण की आवश्यकता होती है।
प्रोस्टेट कैंसर जीन 3 (पीसीए 3) आरएनए टेस्ट
50 वर्ष से अधिक आयु के पुरुषों में, यदि एक पीएसए लगातार बढ़ा हुआ है लेकिन एक बायोप्सी कैंसर का खुलासा नहीं करता है, तो आनुवंशिक परीक्षण जीन 3 (पीसीए 3) आरएनए की सिफारिश की जा सकती है। यह परीक्षण मूत्र में पीएसए आरएनए को पीसीए 3 आरएनए के अनुपात को मापता है। यदि परीक्षण ऊंचा हो जाता है, तो एक दोहराने वाली बायोप्सी की सिफारिश की जा सकती है।
स्टेजिंग टेस्ट
उपरोक्त परीक्षण प्रोस्टेट कैंसर के निदान की पुष्टि कर सकते हैं, लेकिन चिकित्सकों को यह नहीं बताएं कि ट्यूमर कितना आक्रामक है या यह कितनी दूर तक फैल गया है। ध्यान रखें कि कई प्रोस्टेट कैंसर गैर-आक्रामक होते हैं और अगर अकेले छोड़ दिया जाता है तो कभी भी समस्या नहीं होगी। ग्लीसन स्कोर ग्रेडिंग एक ट्यूमर की आक्रामकता का वर्णन करने के लिए किया जाता है, और फैल के किसी भी सबूत की तलाश के लिए लैब और इमेजिंग परीक्षण किए जा सकते हैं।
ग्लीसन स्कोर ग्रेडिंग
ग्लीसन स्कोर का निर्धारण करने के लिए, ट्यूमर के दो अलग-अलग क्षेत्रों में प्रोस्टेट कैंसर कोशिकाओं को प्रत्येक माइक्रोस्कोप के नीचे उनकी उपस्थिति के आधार पर 3 और 5 के बीच एक ग्रेड दिया जाता है।
3 के स्कोर का मतलब है कि कोशिकाएं सामान्य प्रोस्टेट कैंसर कोशिकाओं (अच्छी तरह से विभेदित) की तरह दिखती हैं; 5 के स्कोर का मतलब है कि कोशिकाएं अत्यधिक असामान्य (खराब रूप से विभेदित) दिखाई देती हैं।
दो बॉयोप्सी में दो स्कोर अंतिम ग्लीसन स्कोर निर्धारित करने के लिए संयुक्त हैं:
- ग्लीसन 6:6 का स्कोर निम्न-श्रेणी के कैंसर को परिभाषित करता है जिसमें कोशिकाएं सामान्य प्रोस्टेट कोशिकाओं की तरह दिखाई देती हैं। ये ट्यूमर बढ़ने या फैलने की संभावना नहीं है।
- ग्लीसन 7: इन ट्यूमर को मध्यम श्रेणी के कैंसर माना जाता है और कोशिकाएं मामूली असामान्य रूप से दिखाई देती हैं।
- ग्लीसन 8 से 10: इन ट्यूमर को उच्च श्रेणी के कैंसर माना जाता है और कोशिकाएं सामान्य प्रोस्टेट कोशिकाओं से बहुत अलग दिखाई देती हैं। इन ट्यूमर के बढ़ने और फैलने की संभावना अधिक होती है।
इन अंकों के आधार पर, प्रोस्टेट कैंसर को अक्सर ग्रेड नामक समूहों में रखा जाता है, और ये ग्रेड स्टेजिंग (नीचे) में शामिल होते हैं।
- ग्रेड समूह 1: ग्लीसन 6 ट्यूमर
- ग्रेड समूह 2:ग्लीसन 7 ट्यूमर (3 + 4 = 7)। ये मुख्य रूप से अच्छी तरह से निर्मित ग्रंथियों से बने होते हैं।
- ग्रेड समूह 3:एक और प्रकार का ग्लीसन 7 ट्यूमर (4 + 3 = 7) शामिल है। ये, मुख्य रूप से खराब-निर्मित ग्रंथियों से बने होते हैं।
- ग्रेड समूह 4:ग्लीसन 8 ट्यूमर
- ग्रेड समूह 5: ग्लीसन 9 और ग्लीसन 10 ट्यूमर
ग्लीसन स्कोर के आधार पर, ट्यूमर को आगे बढ़ाने के लिए आगे के परीक्षण किए जा सकते हैं।
प्रोस्टेट कैंसर आम तौर पर पहले प्रोस्टेट से सटे ऊतकों में फैलता है, जिसमें वीर्य पुटिकाएं, मलाशय, मूत्राशय और लिम्फ नोड्स शामिल हैं।
प्रोस्टेट कैंसर भी हड्डियों में फैलने की बहुत मजबूत प्रवृत्ति है।
यह निचले रीढ़, श्रोणि और ऊपरी पैरों में सबसे आम है, हालांकि प्रोस्टेट कैंसर शरीर में कहीं भी हड्डियों में फैल सकता है।
लैब टेस्ट
मंचन के साथ शामिल किए गए PSA स्तरों के अलावा, एक क्षारीय फॉस्फेटस रक्त स्तर इमेजिंग परीक्षणों के साथ किया जा सकता है क्योंकि हड्डी के मेटास्टेस मौजूद होने पर यह रक्त परीक्षण ऊंचा हो सकता है।
इमेजिंग टेस्ट
प्रोस्टेट कैंसर के प्रसार के लिए आस-पास के ऊतकों, साथ ही हड्डी जैसे दूर के ऊतकों को देखने के लिए इमेजिंग परीक्षण किए जा सकते हैं। इन परीक्षणों की आवश्यकता प्रायः प्रारंभिक प्रोस्टेट कैंसर या कम ग्लिसन स्कोर वाले लोगों के लिए नहीं होती है (नीचे देखें)। टेस्ट में शामिल हो सकते हैं:
- एमआरआई: एक एमआरआई यह निर्धारित करने में सहायक हो सकता है कि क्या कैंसर सेमिनल पुटिकाओं, लिम्फ नोड्स, या अन्य क्षेत्रों में फैल गया है।
- सीटी स्कैन: एमआरआई की तुलना में सीटी का उपयोग अक्सर कम किया जाता है, लेकिन लिम्फ नोड की भागीदारी के लिए मददगार हो सकता है।
- बोन स्कैन: एक हड्डी स्कैन में, एक रेडियोधर्मी अनुरेखक को रक्तप्रवाह में इंजेक्ट किया जाता है और हड्डियों को उभारने के लिए इमेजिंग किया जाता है जो अस्थि मेटास्टेस का संकेत दे सकता है।
- पालतू की जांच: प्रोस्टेट कैंसर के प्रबंधन में एक शास्त्रीय पॉज़िट्रॉन एमिशन टोमोग्राफी (पीईटी स्कैन) 18-एफ-फ्लूरोडॉक्सीग्लूकोज़ (एफडीजी) सीमित उपयोगिता का है, क्योंकि प्रोस्टेट कैंसर में एफडीजी का अपटेक अत्यधिक परिवर्तनशील है। Fluciclovine F-18 (Axumin) का उपयोग संदिग्ध प्रोस्टेट कैंसर पुनरावृत्ति वाले पुरुषों में किया जा सकता है।
जीन परीक्षण
हाल ही में, जीन परीक्षणों ने कुछ प्रोस्टेट कैंसर की आक्रामकता को निर्धारित करने में एक भूमिका निभानी शुरू कर दी है। प्रोस्टेट कैंसर के विकास के जोखिम में वृद्धि के साथ जुड़े म्यूटेशन के उदाहरणों के साथ-साथ एक अधिक संभावना है कि एक निदान प्रोस्टेट कैंसर आक्रामक होगा। BRCA2 जीन उत्परिवर्तन, BRCA1, ATM, CHEK2, NBD और अधिक में उत्परिवर्तन। इन म्यूटेशनों में से कई के लिए परीक्षण उपलब्ध कई पैनल उपलब्ध हैं, जिनमें ऑन्कोटाइप डीएक्स, प्रोस्टाविसियन, प्रोलारिस, टेस्ट और डेसिफर शामिल हैं।
वर्तमान समय में, जीन परीक्षण अक्सर प्रोस्टेट कैंसर के पारिवारिक इतिहास वाले लोगों के लिए या बड़े शोध-उन्मुख कैंसर केंद्रों में से एक में इलाज करने वालों के लिए किया जाता है, लेकिन यह संभावना है कि ये परीक्षण निदान और मंचन दोनों में आम हो जाएंगे। भविष्य में बीमारी का।
चरणों
एक बार जब एक प्रोस्टेट कैंसर का निदान किया जाता है, और कैंसर के प्रसार के लिए हद तक मूल्यांकन करने और देखने के लिए परीक्षण किए जाते हैं, तो कैंसर को कैंसर, पीएसए के स्तर और कैंसर की सीमा के आधार पर एक चरण सौंपा जाता है।
TNM मंचन
कई अन्य कैंसर की तरह, प्रोस्टेट कैंसर के टीएनएम मंचन से सबसे उपयुक्त उपचार निर्धारित करने और रोग का पूर्वानुमान लगाने में मदद मिल सकती है। इस प्रणाली में, टी ट्यूमर का प्रतिनिधित्व करता है, एन लिम्फ नोड्स का प्रतिनिधित्व करता है, और एम मेटास्टेस का प्रतिनिधित्व करता है, उन संख्याओं के साथ जो फैलने की सीमा का वर्णन करने वाले इन पत्रों का पालन करते हैं।
क्लिनिकल टीएनएम स्टेजिंग
क्लिनिकल स्टेजिंग में, T टूट गया है:
T0: T0 ट्यूमर के साथ, प्रोस्टेट ग्रंथि में ट्यूमर का कोई सबूत नहीं है।
T1: ये ट्यूमर अक्सर "दुर्घटनावश" खोजे जाते हैं, जब प्रोस्टेट ग्रंथि पर सर्जरी की जाती है, जैसे कि BPH या सुई के लिए एक बढ़ी हुई PSA के लिए एक अन्य कारण से, और एक डिजिटल रेक्टल परीक्षा या इमेजिंग अध्ययन पर कोई असामान्यताएं नोट नहीं की जाती हैं। ये टूट गए हैं:
- T1a: ट्यूमर प्रोस्टेट ऊतक के 5% से कम में पाया जाता है।
- T1b: ट्यूमर 5% से अधिक प्रोस्टेट ऊतक में पाया जाता है।
- T1c: ट्यूमर एक सुई बायोप्सी के दौरान पाया जाता है जो एक बढ़ी हुई पीएसए के कारण किया जाता है।
टी 2: ट्यूमर एक रेक्टल परीक्षा पर महसूस किया जा सकता है, लेकिन प्रोस्टेट से आगे नहीं फैला है। इसमें टूट गया है:
- T2a: ट्यूमर प्रोस्टेट के एक तरफ के केवल आधे हिस्से में मौजूद है।
- टी 2 बी: ट्यूमर में प्रोस्टेट के एक पक्ष का आधे से अधिक हिस्सा शामिल है, लेकिन दूसरे पक्ष में शामिल नहीं है।
- टी 2 सी: ट्यूमर प्रोस्टेट ग्रंथि के दोनों किनारों पर मौजूद है।
T3: ट्यूमर प्रोस्टेट से परे पास के ऊतकों में फैल गया है।
- T3a: ट्यूमर प्रोस्टेट ग्रंथि से परे विकसित हुआ है, लेकिन वीर्य पुटिकाओं तक नहीं।
- T3b: ट्यूमर सेमिनल पुटिकाओं में फैल गया है।
T4: ट्यूमर या तो स्थिर (स्थिर) होता है, या प्रोस्टेट और सेमिनल पुटिकाओं जैसे कि मूत्राशय, मलाशय, श्रोणि की दीवार, श्रोणि (लीवर) की मांसपेशियों, या पेशी को नियंत्रित करने वाले पेशी (बाहरी स्फिंक्टर) से परे ऊतकों में विकसित होता है।
पैथोलॉजिकल स्टेजिंग में, टी नीचे टूट गई है:
टी 2: ट्यूमर केवल प्रोस्टेट में है।
T3: ट्यूमर प्रोस्टेट से परे फैली हुई है
- T3a: ट्यूमर में मूत्राशय की गर्दन शामिल होती है।
- T3b: ट्यूमर वीर्य पुटिकाओं में फैलता है।
T4: ट्यूमर को स्थिर (स्थिर) किया जाता है, या मलाशय, मूत्राशय, श्रोणि की दीवार, या लेवेटर की मांसपेशियों जैसे वीर्य पुटिकाओं के अलावा अन्य क्षेत्रों में बढ़ रहा है।
एन में टूट गया है:
- N0: कैंसर किसी भी क्षेत्रीय लिम्फ नोड्स में नहीं फैला है।
- एन 1: कैंसर क्षेत्रीय लिम्फ नोड्स में फैल गया है।
M में टूट गया है:
- M0: कैंसर नहीं फैला है (मेटास्टेसाइज़्ड)।
- M1: कैंसर ने मेटास्टेसाइज कर दिया है। M1 के तीन विकल्प हैं:
- M1a: कैंसर दूर के लिम्फ नोड्स (पास के श्रोणि लिम्फ नोड्स के अलावा लिम्फ नोड्स) में फैल गया है।
- M1b: कैंसर ने हड्डियों को मेटास्टेसाइज किया है।
- M1c: कैंसर शरीर के अन्य क्षेत्रों में फैल गया है।
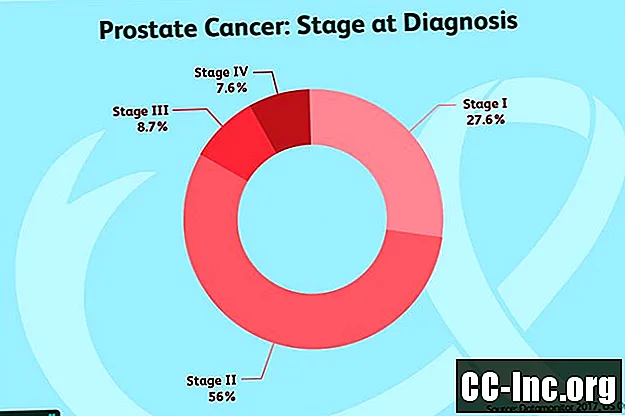
इन टीएनएम मूल्यों के आधार पर, प्रोस्टेट कैंसर चार चरणों में टूट जाता है जिसे अमेरिकी संयुक्त समिति ने कैंसर पर अद्यतन किया है। पहले चरण धीमी गति से बढ़ रहे हैं, एक बढ़े हुए संभावना के साथ कि ट्यूमर बढ़ेगा और उच्च चरणों के साथ फैल जाएगा।
स्टेज I:इन ट्यूमर को एक गुदा परीक्षा में महसूस नहीं किया जा सकता है और प्रोस्टेट ग्रंथि के एक तरफ का आधा हिस्सा या उससे कम होता है। ऐसे मामले में जब एक कट्टरपंथी कृत्रिम अंग प्रदर्शन किया जाता है, तो कैंसर प्रोस्टेट तक ही सीमित होता है। कोशिकाएं बहुत सामान्य दिखती हैं (ग्रेड समूह 1)। पीएसए 10 से कम है।
स्टेज II: ये ट्यूमर प्रोस्टेट ग्रंथि से परे नहीं फैले हैं और पीएसए 20 से कम है।
- स्टेज IIA: इन ट्यूमर को महसूस नहीं किया जा सकता है। ऐसे मामले में जब एक कट्टरपंथी कृत्रिम अंग प्रदर्शन किया जाता है, तो कैंसर प्रोस्टेट तक ही सीमित होता है। PSA 10 और 20 के बीच है। ग्रेड समूह 1 है।
- स्टेज IIB: इन ट्यूमर को रेक्टल परीक्षा पर महसूस किया जा सकता है या नहीं। उन्हें टी 1 या टी 2 के रूप में वर्गीकृत किया गया है। पीएसए 20 से कम है। ग्रेड समूह 2 है।
- स्टेज IIC: इन ट्यूमर को परीक्षा में महसूस नहीं किया जा सकता है या नहीं। वे टी 1 या टी 2 हैं। पीएसए 20 से कम है, और ग्रेड समूह 3 से 4 है।
चरण III: इन ट्यूमर को स्थानीय रूप से उन्नत माना जाता है और चरण II ट्यूमर से भिन्न होता है जिसमें पीएसए का स्तर उच्च होता है, ट्यूमर बढ़ रहा है या ट्यूमर उच्च ग्रेड (आक्रामक) है।
- स्टेज IIIA: कैंसर प्रोस्टेट से परे आस-पास के ऊतकों या सेमिनल पुटिकाओं में नहीं फैला है। पीएसए 20 या अधिक है। ग्रेड समूह 1 से 4 है।
- स्टेज IIIB: ट्यूमर प्रोस्टेट से परे पास के ऊतकों में फैल गया है और मूत्राशय या मलाशय तक फैल सकता है। पीएसए किसी भी स्तर का हो सकता है। ग्रेड समूह 1 से 4 है।
- स्टेज IIIC: कैंसर प्रोस्टेट के भीतर हो सकता है या आस-पास के ऊतकों (किसी भी टी) में फैल गया है, लेकिन कोशिकाएं बहुत ही असामान्य दिखाई देती हैं (ग्रेड समूह 5)।
चरण IV: प्रोस्टेट से परे स्टेज IV प्रोस्टेट कैंसर फैल गया है।
- चरण IVA: कैंसर क्षेत्रीय लिम्फ नोड्स (N1) तक फैल गया है, और कोई भी टी हो सकता है, कोई पीएसए हो सकता है, और किसी भी ग्रेड समूह का हो सकता है।
- चरण IVB: कैंसर दूर के लिम्फ नोड्स या शरीर के अन्य क्षेत्रों में फैल गया है।
जोखिम समूह
प्रोस्टेट कैंसर भी जोखिम समूहों में टूट जाता है। नेशनल कॉम्प्रिहेंसिव कैंसर नेटवर्क ने पीएसए के स्तर, प्रोस्टेट के आकार, बायोप्सी परिणाम और स्टेज सहित संयुक्त जानकारी दी है, जिससे यह अनुमान लगाया जा सकता है कि प्रोस्टेट कैंसर बढ़ेगा और फैल जाएगा।
- बहुत कम जोखिम: ये ट्यूमर बायोप्सी (T1c) पर पाए जाते हैं, लेकिन एक DRE, साथ ही इमेजिंग परीक्षण सामान्य हैं। पीएसए 10 एनजी / एमएल से कम है, और ग्लीसन स्कोर 6. है। कोर बायोप्सी नमूनों में से 3 से कम नमूनों में ट्यूमर पाया गया था, और कोर नमूने में ऊतक का आधा या उससे कम हिस्सा शामिल था।
- कम जोखिम: इन ट्यूमर में वे शामिल हैं जो T1a, T1b, T1c, और T2a हैं, जिनमें PSA 10 एनजी / एमएल से कम है, और 6 का एक ग्लीसन स्कोर है।
- इंटरमीडिएट: मध्यवर्ती जोखिम वाले ट्यूमर को या तो टी 2 बी या टी 2 सी के रूप में वर्गीकृत किया जाता है, या पीएसए 10 और 20 एनजी / एमएल के बीच है, या ग्लीसन स्कोर 7 है।
- भारी जोखिम: उच्च जोखिम वाले ट्यूमर को या तो टी 3 ए के रूप में वर्गीकृत किया जाता है, या पीएसए 20 एनजी / एमएल से अधिक है, या ग्लीसन स्कोर 8 से 10 है।
- बहुत अधिक जोखिम: बहुत अधिक जोखिम वाले ट्यूमर को T3b या T4 के रूप में वर्गीकृत किया जाता है, या उनका प्राथमिक ग्लीसन स्कोर 5 है, या चार या अधिक बायोप्सी नमूनों में 8 से 10 / ग्रेड समूह 4 या 5 का ग्लीसन स्कोर है।
पुनरावृत्ति के लिए टेस्ट
प्रोस्टेट कैंसर के प्राथमिक उपचार के बाद, कुछ कैंसर दोबारा हो सकते हैं। जब प्रोस्टेट कैंसर वापस आता है तो यह स्थानीय रूप से (मूल ट्यूमर की साइट के पास) या दूर से (जैसे हड्डियों में) हो सकता है।
प्रोस्टेट कैंसर की पुनरावृत्ति होने की संभावना अधिक होती है अगर वे प्रोस्टेट से परे फैल गए हैं, अगर उनके पास उच्च ग्लिसन स्कोर है, यदि वे एक उच्च चरण हैं, और यदि कैंसर लिम्फ नोड्स में फैल गया था।
उपचार के बाद, पीएसए की निगरानी की जाती है, हालांकि परीक्षण की आवृत्ति ट्यूमर के प्रारंभिक चरण और साथ ही उपयोग किए गए उपचार पर निर्भर हो सकती है। उपचार के बाद पीएसए का स्तर रोग के पूर्वानुमान की भविष्यवाणी कर सकता है:
- पीएसए दोहरीकरण समय: जितना अधिक तेजी से पीएसए दोगुना होता है, उतना ही अधिक संभावना है कि कैंसर फैल जाएगा और इलाज करना मुश्किल हो जाएगा।
- पीएसए नादिर: उपचार के बाद, पीएसए गिरता है जो सबसे कम स्तर पीएसए नादिर के रूप में जाना जाता है। यह संख्या उपचार की सफलता और पुनरावृत्ति के जोखिम दोनों का वर्णन कर सकती है। सामान्य तौर पर, 0.5 एनजी / एमएल या उससे अधिक के पीएसए नादिर पुनरावृत्ति के अधिक जोखिम से जुड़ा होता है।
- रिलैप्स अंतराल: जितनी जल्दी पीएसए उपचार के बाद उठना शुरू होता है, उतना ही सामान्य रूप से रोग का निदान होता है।
यदि पीएसए बढ़ रहा है या यदि लक्षण होते हैं, तो पुनरावृत्ति देखने के लिए परीक्षण शामिल हो सकते हैं:
- अस्थि स्कैन: प्रोस्टेट कैंसर के दूरवर्ती पुनरावृत्ति की सबसे आम साइट हड्डी है।
- सीटी
- एमआरआई
- Axumin या C-11 choline PET स्कैन, जिसका उपयोग प्रोस्टेट कैंसर की पुनरावृत्ति का पता लगाने के लिए किया जा सकता है, इससे पहले कि यह अन्य इमेजिंग परीक्षणों पर पाया जाता है।
विभेदक निदान
यह सब जानकारी आपके लिए उपयोगी होगी यदि आपके पास एक सकारात्मक जांच परीक्षण है या प्रोस्टेट कैंसर का औपचारिक रूप से निदान किया गया है और आपकी बीमारी को बेहतर ढंग से समझने की आवश्यकता है। हालांकि, यह जानना महत्वपूर्ण है कि कई अन्य स्थितियों में समान लक्षण हो सकते हैं।
जबकि इनमें से कुछ स्थितियां आसानी से प्रोस्टेट कैंसर से अलग हैं, दूसरों को एक चुनौती के अधिक मुद्रा।
चुंबकीय अनुनाद इमेजिंग (एमआरआई) में प्रगति ने प्रोस्टेट कैंसर और कुछ स्थितियों के बीच भेदभाव करने की क्षमता में काफी सुधार किया है जो पहले अलग से बताना मुश्किल था।
प्रोस्टेट कैंसर के विभेदक निदान में जिन स्थितियों और कारणों पर विचार करने की आवश्यकता है उनमें शामिल हैं:
- बेनिग्न प्रोस्टेटिक हाइपरप्लासिया (BPH), जैसे कि प्रोस्टेट ग्रंथि, प्रोस्टेट ग्रंथि के सौम्य इज़ाफ़ा की विशेषता वाली एक सामान्य स्थिति
- प्रोस्टेटिटिस, एक ऐसी स्थिति जिसमें प्रोस्टेट की सूजन शामिल होती है और यह या तो तीव्र (छोटी अवधि की) या पुरानी हो सकती है
- मूत्र पथ के संक्रमण (यूटीआई)
- मूत्रमार्गशोथ, मूत्रमार्ग की सूजन, प्रोस्टेट से घिरा ट्यूब
- दवाएं, जैसे मूत्रवर्धक ("पानी की गोलियां") और कैफीन की खपत
- ब्लैडर कैंसर
- स्लीप एप्निया
- शेयर
- फ्लिप
- ईमेल